Блокады сердца – это один из вариантов неправильной работы нервных волокон и узлов внутри органа. В сердце существуют две большие системы, обеспечивающие его нормальную работу: соединительно-мышечная и нервная. Из соединительно-мышечного компонента состоит практически весь орган: миокард, клапаны, маленькие клапанные мышцы и т.д. Нервный компонент – это проводящая система сердца, которая отвечает за содружественное сокращение всех мышц и достаточный выброс крови в сосуды.
Блокада сердца – что это такое и как лечить? Ответы на эти вопросы вы узнаете из данной статьи.
Что такое сердечные блокады и как они возникают?
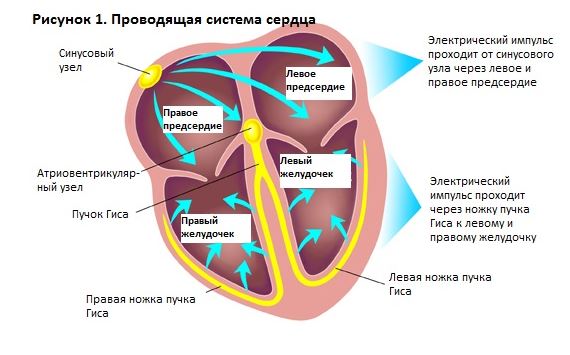
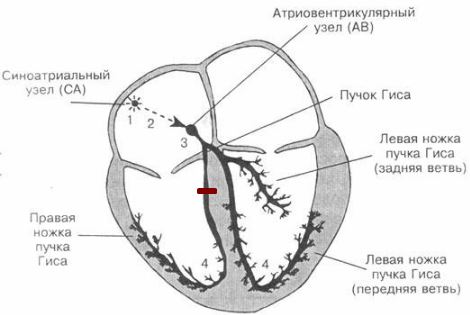
Чтобы простыми словами объяснить что это за заболевание – блокада сердца (они бывают разными, например, существует атриовентрикулярная), необходимо знать основы анатомии проводящей системы. В норме импульс по сердцу проходит следующим образом:
- Возникает в синоатриальном узле – в верхней части правой половины сердца.
Проводящая система сердца - Распространяется на правое и левое предсердие (верхнюю половину сердца). Заставляет их сокращаться и выбрасывать кровь в желудочки (нижнюю половину органа).
- По нервным волокнам импульс идет в предсердно-желудочковый узел – «генератор» нервных импульсов в средней части сердца.
- От узла возбуждение распространяется по двум крупным стволам (левая и правая ножки пучка Гиса), каждая из которых идет к своему желудочку.
- Ножки Гиса делятся до маленьких нервных волокон (Пуркинье), отвечающих за сокращение мышц нижней половины сердца и выброс крови в крупные сосуды: аорту и легочный ствол.
На любом из вышеуказанных этапов распространения сигнала процесс может прерваться или затормозиться. От уровня и выраженности нарушения зависят и симптомы, беспокоящие пациента. Что такое сердечная блокада? Это прерывание или замедление передачи нервного импульса по проводящей системе сердца.
Классификация
Блокады делятся в зависимости от уровня торможения импульса и выраженности данных нарушений.
| Уровень нарушений проведения | Степени заболевания/подвиды |
| Внутрипредсердные (синоатриальные) |
|
| Предсердно-желудочковые |
|
| Внутрижелудочковые |
Данная группа патологий приводит к «отставанию» желудочковых сокращений и замедлению выброса крови в сосуды. Приводит к неполной блокаде левого или правого желудочка сердца – часто встречаются в норме у взрослых. |
| Редкие комбинированные нарушения | Различают синдромы:
|
Определить место в классификации и диагноз по МКБ-10 (унифицированный классификатор всех болезней) нарушения проводимости можно только при правильном электрокардиографическом исследовании – однократном или суточном мониторировании (холтеровском) ЭКГ.
Причины блокады сердца
На данный момент точно определены основные причины появления блокад у человека:
- 50% случаев аритмий – это необратимые возрастные изменения сердца. В зависимости от наследственности и образа жизни они наступают раньше или позже, в среднем – после 55-60 лет. При этом различают 2 варианта патологического процесса: постепенное нарушение питания и разрушение нервных клеток (болезнь Ленегра) или замещение элементов системы проведения электрического импульса на соединительнотканные волокна (болезнь Лева).
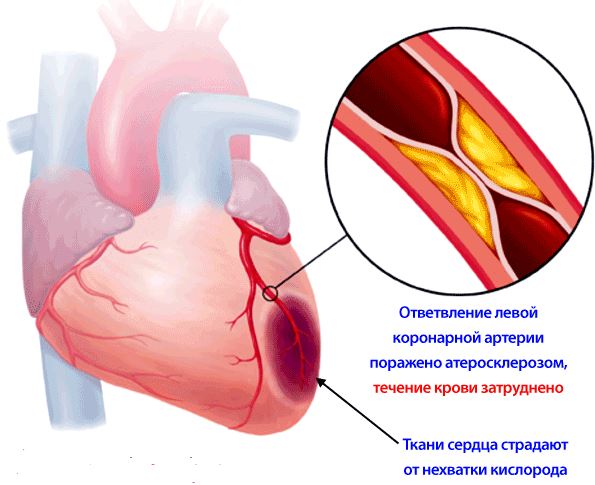
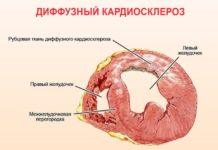
- 40% заболеваний связаны с ИБС – ишемической болезнью сердца. Это группа болезней, при которой уменьшается объем крови, поступающей к структурам органа. К ней относятся инфаркт миокарда и постинфарктный склероз стенок, закупорка артерий или мелких сосудов сердца бляшками и ряд других патологий. В результате сердечная мышца, клетки проводящей системы и другие структуры пребывают в дефиците кислорода и глюкозы. Одно из последствий ИБС – эпизоды блокад различной степени.
Ишемическая болезнь сердца - Менее 10% составляют другие причины, нарушающие передачу внутрисердечных нервных импульсов:
- Инфекции: дифтерия, сифилис, токсоплазмоз, воспалительное поражение оболочек сердца (эндо- и миокардиты), болезнь Шагаса (повреждение внутренних органов паразитами-трипаносомами), болезнь Лайма (клещевая инфекция, поражающая кожу, суставы и сердечные ткани).
- Кардиомиопатии – группа генетически-обусловленных болезней, связанных с нарушением нормального строения сердца.
- Патологии нервов и мышечных тканей – миопатии.
- Побочные реакции на некоторые фармакопрепараты: «Дигоксин», блокаторы бета-рецепторов («Пропранолол», «Атенолол», «Небиволол» и т.д.), «Хинидин», «Пропафенон», «Дифенин» и ряд других.
- Нарушения обменных процессов в организме: амилоидоз (образование патологичных белков), гемосидероз (изменение обмена железа), гепатоцеребральная дистрофия (избыточное накопление меди).
- Аутоиммунные болезни – при которых клетки-защитники организма начинают «охотиться» на здоровые ткани (ревматоидный артрит, системная склеродермия, системная волчанка и т.д.).
- Гипотиреоз – недостаток трийод- и тетрайодтиронина (тироксина), вырабатываемых щитовидной железой.
Помимо вышеуказанных болезней, необходимо отметить главные факторы, способствующие возникновению нарушений ритма:
- неправильный образ жизни: курение, чрезмерная алкоголизация, употребление наркотических/токсических веществ, производственные вредности и отсутствие регулярных физических нагрузок;
- артериальная гипертензия, которая не лечится или лечится неправильно. Основной критерий «правильности» терапии – сохранение давления в сосудах менее 140/90 мм.рт.ст. (для больных диабетом менее 130/85 мм.рт.ст.);
- сахарный диабет, при отсутствии постоянного контроля за гликозилированным гемоглобином (1 раз в 6 мес.) и ежедневного мониторинга уровня глюкозы.
- нарушение нормальной структуры сердца, включая врожденные пороки, перенесенные операции на органе и повышенную «растяжимость» сердечных структур при ННСТ (наследственном нарушении строения соединительнотканных волокон).
Важно: Знание причины, факторов блокад и их устранение – главный залог успешного лечения и поддержания рабочего сердечного ритма.
Симптомы
Пациент может не предъявлять жалоб на самочувствие при следующих подвидах нарушениях ритма:
- I степени предсердно-желудочковых, синоатриальных блокад (неполная блокада сердца);
- полной/неполной блокаде одной из ножек пучка Гиса;
- нарушениях проводимости по ветвям пучка с одной из сторон.
Вышеперечисленные заболевания выявляются во время профилактических осмотров и проведении электрографических обследований. Они не представляют опасности при отсутствии длительных пауз между сокращениями предсердий и желудочков. Если же время паузы (интервала PQ) составляет 300 миллисекунд и более – необходимо начинать терапию, предотвращать формирование осложнений.
Блокада 2 степени чаще всего сопровождается клиникой, связанной с уменьшением количества сокращений сердца в минуту и снижением количества крови, поступающей в крупные сосуды. К ним относятся:
- замедление пульса менее 60 ударов/минуту;
- выраженная слабость, снижение работоспособности;
- сонливость;
- эпизоды головокружений;
- снижение давления в кровеносных сосудах;
- замедление роста у детей, набора массы тела и умственного/психического развития.
Предсердно-желудочковые, синоатриальные блокады III степени, блокады обеих ножек пучка Гиса проявляются выраженными нарушениями кровоснабжениями органов, тканей. Больше всего страдает от дефицита крови головной мозг, из-за чего могут возникать:
- все признаки II степени блокады;
- эпизоды потери сознания – приступы Морганьи-Адамса-Стокса;
- уменьшение частоты сокращений миокарда, пульса до 30-50 ударов/минуту.
Эти нарушения могут быть опасны для жизни, приводить к стойкой остановке сердца и смерти.
Диагностика
Существуют два основных метода, позволяющие определить наличие блокад:
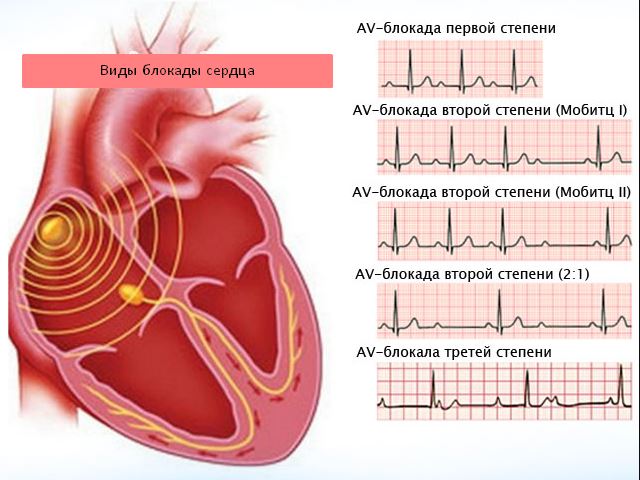
- ЭКГ – однократное исследование сердца на электрокардиографе, заканчивающееся записью и анализом кардиограммы. Позволяет определить наличие только постоянных форм болезни (которые сохраняются все время). Преходящие блокады сердца на ЭКГ редко удается увидеть. Для этого необходим второй метод диагностики.
ЭКГ-картина блокад сердца - Холтеровское мониторирование ЭКГ – способ выявления патологических ритмов сокращений, при котором запись кардиограммы продолжается в течение 24-х часов. В большинстве случаев позволяет определить даже редкие эпизоды блокад, проявляющиеся 1-2 раза в сутки.
Для выявления причин замедления/прекращения проведения нервных импульсов возможно проведение большого спектра исследований. Наиболее информативные из них описаны в таблице ниже:
| Причина | Методы диагностики |
| Ишемическое заболевание сердца |
|
| Кардиомиопатии | УЗИ сердца + методы, помогающие исключить другие сердечные патологии. |
| Инфекционные патологии | Признаки воспалительного процесса в крови: повышенный уровень СОЭ, лейкоцитов, С-реактивного белка. |
| Аутоиммунные болезни | Уровень С-реактивного протеина, ревматоидного фактора, антинуклеарных антител и антител к ДНК. |
| Гипотиреоз | Уровень тетра- и трийодтиронина, тиреотропного гормона. |
Неотложная помощь
При резком ухудшении самочувствия, появлении головокружения, потери сознания, выраженной сонливости и заторможенности на фоне редкого пульса требуется неотложная помощь в следующем объеме:
- Освободить область грудной клетки пациента от одежды, расстегнуть тугие ремни, подтяжки и нательные пояса.
- Обеспечить приток воздуха, по возможности свежего и прохладного.
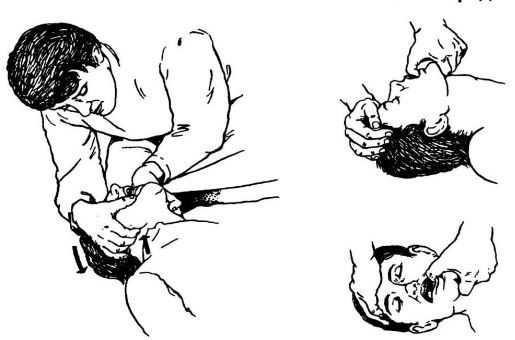
- Положить человека на спину, повернуть голову на бок и осторожно тремя пальцами выдвинуть нижнюю челюсть вперед, чтобы предотвратить западение языка и закрытие дыхательных путей.
Выведение нижней челюсти - Приподнять ноги выше туловища для обеспечения притока крови к голове.
- Вызвать скорую помощь, обязательно указать: местонахождение, ориентировочные данные пациента (пол, примерный возраст, наличие/отсутствие сознания), уточнить фиксацию вызова.
- Ожидать приезда скорой.
- При отсутствии признаков дыхания (поднести зеркало или собственное ухо к области рта и носа), подъема грудной клетки, сознания рекомендуется начать сердечно-легочную реанимацию. Для этого руки необходимо скрепить в замок, поместить на середине расстояния межсосковой линии и осуществлять компрессии. Их следует чередовать с дыханием «рот в рот» – 30 сдавлений на 2 вдоха.
Лечение
Устранение причины
Возрастные изменения сердца нельзя вылечить, как и сформировавшийся рубец после инфаркта. Однако большинство причин формирования блокад можно устранить либо эффективно препятствовать их прогрессированию. Определив основные направления терапии этиологии патологий ритма:
| Причина/факторы | Направления лечения |
| Ишемическая болезнь сердца |
|
| Сахарный диабет | Постоянный контроль и поддержание нормального уровня глюкозы. |
| Гипотиреоз | Назначение заместительной терапии гормоном-тироксином. |
| Кардиомиопатии |
|
| Аутоиммунные процессы |
|
Изменение образа жизни
- Отказ от чрезмерного употребления алкоголя (не более 20-30 г чистого алкоголя в неделю), курения, приема наркотических/токсических веществ – это одна из главных рекомендаций.
- Активный образ жизни – ежедневная ходьба в комфортном темпе в течение 60-90 минут/10 тыс. шагов, плавание 2-3 раза в неделю, легкий бег на свежем воздухе в комфортном темпе. Занятия профессиональным спортом напротив могут провоцировать приступы. Поэтому спортсменам, а также молодым людям, служащим в армии, с выявленными аритмиями рекомендуется отказаться от своей деятельности.
- Снижение массы тела и нормализация диеты: исключение жирных продуктов (животных жиров, большого количества растительного масла, фастфуда, мучной пищи).
- Натуральный кофе средней/сильной прожарки до 2 чашек в день – согласно последнему исследованию канадских ученых, оно способствует снижению риска прогрессирования сердечной патологии. Однако следует быть осторожными пациентам с хроническими/острыми болезнями желудка, кишечника. Кофе – ускоряет их моторику и усиливает выработку кислоты, пепсина.
Лекарственная терапия
В настоящее время препаратами допустимо лечить только острые приступы нарушения ритма, когда нет возможности применить кардиовертер-дефибриллятор. В этом случае допустимо внутривенное введение атропина, изопреналина. Для постоянной терапии блокад фармакопрепараты, как и различные народные средства, не доказали своей эффективности.
Установка кардиостимулятора
При выраженных нарушениях проводимости, в том числе при беременности, основным методом лечения является кардиостимулятор. Этот прибор будет задавать правильный синусовый ритм (из синусового узла) сердечным сокращениям и предотвратит внезапную остановку сердца. Показаниями к его использованию являются:
- эпизоды остановки сердца в прошлом;
- частота пульса менее 41 удара/минуту;
- наличие неизлечимых причин изменения проводящей системы: миопатии, возрастная патология, объемные рубцы по стенкам органа;
- блокада 2-й степени у ребенка при наличии симптомов;
- полная блокада сердца – 3-я степень предсердно-желудочковой/синоатриальной, двусторонняя блокада ножек пучка Гиса.
Операция проводится через небольшой разрез, имеет менее 3% послеоперационных осложнений и проводится бесплатно в рамках полиса ОМС. Блокада 1 степени сердца – это не показание к установке искусственного «водителя» ритма.
Осложнения
Тяжелые блокады могут приводить к двум основным осложнениям:
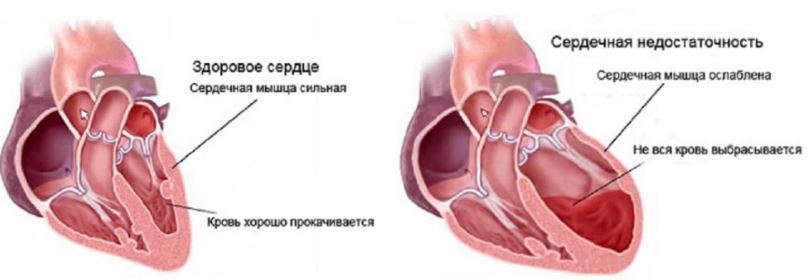
- Сердечная недостаточность. Проявляется развитием одышки, появлением плотных отеков на руках, ногах и в полостях (живота, груди), ухудшением кровоснабжения всех тканей организма.
Сердечная недостаточность - Внезапная остановка сердца, нередко заканчивающаяся смертью.
Для предотвращения их развития достаточно своевременно выявить болезнь, постараться устранить ее причину или справиться с симптомами установкой кардиостимулятора.
Прогноз
При блокадах 1 степени, замедлении проведения по ножкам Гиса с одной стороны прогноз практически всегда благоприятный – в этом случае пациенту даже не требуется лечение. Существует только одно исключение при этих состояниях – длительность интервала PQ более 300 миллисекунд. Это означает наличие долгих пауз между передачей импульса от предсердий до желудочков.
Важно: Более тяжелые нарушения ритма часто приводят к развитию опасных последствий, описанных выше. Не исключается и возникновение внезапной сердечной смерти, при «мнимом благополучии» — временном отсутствии симптомов у больного.