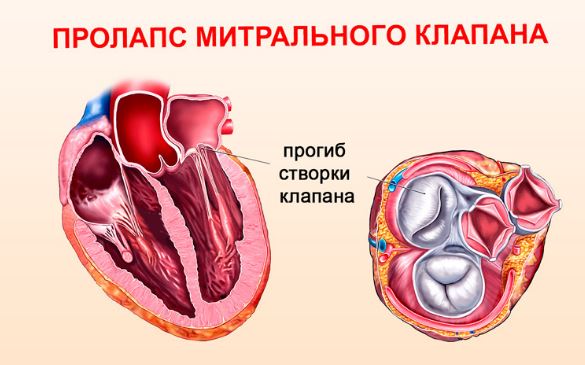
Пролапс – это патологический синдром, при котором створки сердечного клапана не могут плотно сомкнуться и «прогибаются» (пролабируют) против тока крови. В большинстве случаев порок имеет благоприятное течение и не проявляется симптомами. Однако увеличение выраженности пролапса может привести к появлению характерной симптоматикой и необратимому повреждению сердца.
Пролапс митрального клапана — что это, чем опасен? Как своевременно заподозрить развитие этого синдрома, предотвратить возможные осложнения, вы узнаете из данной статьи.
Основы анатомии сердца
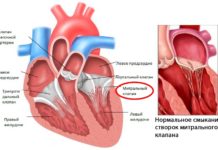
Сердце состоит из двух половин: артериальной (левой), по которой течет насыщенная кислородом кровь, и венозной (правой). Каждая из них состоит из двух отделов – предсердия (верхнего) и желудочка (нижнего). Их разделяют специальные клапаны, участвующие в обеспечении правильного направления кровотока.
Всего в сердце существует четыре клапана:
- 2 предсердно-желудочковых: митральный (левый) и трикуспидальный (правый).
- Аортальный – между левым желудочком и аортой.
- Пульмональный – между правым желудочком и легочным стволом.
Пролапс митрального клапана – это синдром (сокращенно – ПМК), характеризующийся неполным смыканием створок левого предсердно-желудочкового клапана и «выпячиванием» его створок в полость левого предсердия.
Распространенность заболевания
Точно высказаться о частоте встречаемости этого клапанного нарушения не представляется возможным, так как часто синдром протекает бессимптомно и не выявляется в течение жизни. Распространенность форм пролапса, сопровождающихся клинической картиной, составляет около 2-5% от всего населения.
Патология реже возникает у мужчин, возраст дебюта составляет около 14-16 лет.
Причины и виды пролапса
Пролапс митральных створок классифицируется в зависимости от этиологии его развития на первичный и вторичный. Для первого варианта наиболее характерен дебют в молодом возрасте, скрытое или малосимптомное течение с постепенным нарастанием клинической картины. Второй вариант возникает чаще у людей после 40 лет, проявляется признаками сердечной недостаточности и требует терапевтического или хирургического лечения.
Причины, приводящие к формированию пролапса, описаны в таблице:
| Вид пролапса | Причина | Краткая характеристика |
| Первичный | Врожденная патология соединительной ткани (сокращенно – ННСТ) | При нарушении выработки белков, входящих в состав соединительнотканных волокон, возникает большое количество патологий, в том числе в работе клапанного аппарата.
Наиболее распространенные ННСТ это:
|
| Наследственная миксоматозная дегенерация клапанов | Изменения в микроскопическом строении клапана приводят к его утолщению и нарушению смыкания его стенок. | |
| Семейный первичный пролапс – врожденный порок сердца (ВПС) | В большинстве случаев данное генетическое нарушение приводит к укорочению мышц или сухожильных тяжей (хорд), прикрепляющихся к клапанным створкам. | |
| Дефицит магния | Снижение количества этого элемента в крови становится причиной нарушения работы ферментов, отвечающих за выработку соединительнотканных белков. Первой структурой, реагирующей на это изменение, являются сердечные клапаны. | |
| Гиперкатехоламинемия | Увеличение концентрации гормонов-катехоламинов приводит к усилению тонуса мышц, отвечающих за работу клапанного аппарата и развитию пролапса.
Гиперкатехоламинемией сопровождаются следующие болезни и состояния:
|
|
| Вторичный | Ишемическое заболевание сердца | Проявляет себя при закупорке сердечных сосудов и дефиците притока крови к миокарду. Сопровождается загрудинными болями, возникающими после физической нагрузки, и необратимыми изменениями в структуре органа. |
| Гипертрофическая и дилатационная кардиомиопатии | Кардиомиопатия – это нарушение структурной организации сердца, проявляющееся утолщением его стенок или увеличением размеров полостей. Является генетическим заболеванием, дебютирует, как правило, в молодом возрасте. | |
| Системные болезни соединительной ткани | При ряде болезней клетки-защитники начинают вырабатывать антитела против здоровых структур соединительной ткани. В результате повреждается большое количество органов, в том числе клапаны сердца.
К данной группе болезней относятся:
|
|
| Острая ревматическая лихорадка | На данный момент это редкое заболевание, возникающее из-за специфического действия стрептококковой инфекции на организм. Сопровождается преимущественным поражением суставов и клапанного аппарата сердца. | |
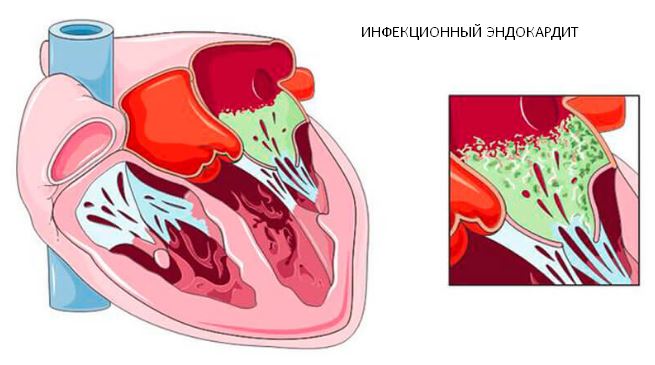
| Эндокардит | Группа воспалительных заболеваний сердца, поражающих его различные слои (внутренний – эндокардит; средний – миокардит; весь орган – панкардит). Может сопровождаться выраженным болевым синдромом, «перебоями» в ритме и быстрым увеличением размеров сердца. | |
| Мио- и панкардиты |
Помимо классификации пролапса в зависимости от причины его формирования, согласно Европейским клиническим рекомендациям, данный синдром разделяют по степени выраженности нарушения работы клапанов. Она оценивается в процессе ультразвукового исследования и интерпретируется следующим образом:
| Степень пролапса | Отклонение клапана внутрь предсердия, мм |
| I | 3-6 |
| II | 6-9 |
| III | более 9 |
Для оценки выраженности обратного заброса крови через приоткрытые и «провисающие» клапанные створки (регургитации) существует несколько независимых методов оценки. УЗИ-специалист сам определяет предпочтительный способ, ниже приведены наиболее распространенные из них:
| Степень регургитации | Площадь струи обратного тока крови (SструиМР), см2 | Соотношение SструиМР к площади левого предсердия (SструиМР/SЛП), % | Фракция регургитации – процент от общего количества «прокачиваемой крови» (ФР), % | Площадь пространства между сомкнутыми створками (ERO), см2 |
| I | 1-4 | менее 20 | менее 30 | менее 0,2 |
| II | 5-7 | 21-40 | 31-39 | 0,2-0,29 |
| III | 8-10 | 41-80 | 40-49 | 0,29-0,39 |
| IV | более 11 | более 80 | более 50 | более 0,4 |
Классификации по стадиям данной патологии не существует.
Симптомы ПМК
В большинстве случаев, даже если длительно существует пролапс митрального клапана, симптомы у пациента могут не возникать. Этот синдром может выявляться случайно в ходе профилактического УЗИ сердца или обследования по поводу другого заболевания.
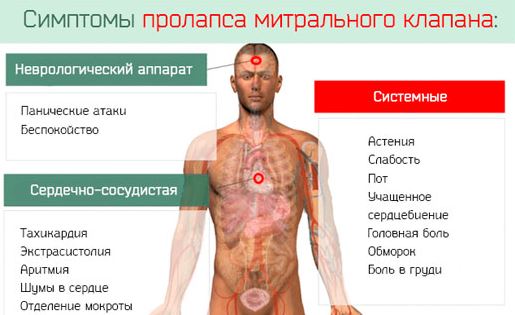
При митральной регургитации I-II степени пациент может предъявлять жалобы на:
- постоянную усталость;
- быструю утомляемость при физической нагрузке;
- появление одышки при сильном стрессе, физических упражнениях;
- эпизодические «перебои» в работе сердца (чаще означает наличие экстрасистол или фибрилляции предсердий).
Более выраженные нарушения кровотока приводят к клинической картине левожелудочковой сердечной недостаточности:
- Появление сухого постоянного кашля, переходящего со временем во влажный с хрипами.
- Развитие одышки при небольшой физической нагрузке.
- Нарушения дыхания в положении «горизонтально лежа». Для комфортного сна пациенту необходимы высокие подушки для придания возвышенного положения головного конца.
Прогрессирование нарушений кровотока приводит к присоединению признаков правожелудочковой недостаточности:
- Плотных отеков на руках, ногах. При тяжелой степени – они возникают по всему телу.
- Деформации ногтей и пальцев рук – ногти становятся выпуклыми с выраженной продольной исчерченностью (вид «часовых стекол»), на пальцах появляются утолщения в области концевых фаланг (вид «барабанных палочек»).
- Чувство «тяжести» в правом подреберье и непосредственно под грудиной – возникает из-за плотного отека под капсулой печени.
Особенности у детей
Наличие в детском возрасте пролапса митрального клапана практически всегда свидетельствует о его первичной природе. Клиническая картина этого синдрома как у взрослых, однако у детей чаще проявляются другие признаки нарушения структуры соединительной ткани. Наиболее распространенные из них это:
- воронкообразная форма грудной клетки – наличие характерного углубления в нижней трети или непосредственно под грудиной;
- гиперэластичная кожа;
- возможность переразгибания локтевых, коленных суставов, гипермобильность других суставов;
- удлиненные пальцы на руках;
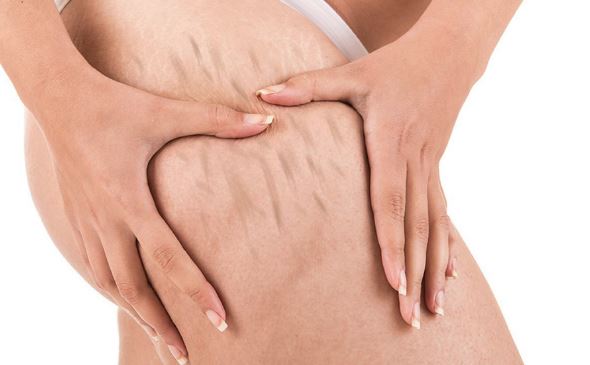
- появление стрий («растяжек») и шрамов на коже бедер, спины.
При отсутствии симптомов поражения клапанного аппарата сердца и наличии вышеуказанных признаков рекомендуется проведение эхокардиографии для выявления пролапса и других структурных нарушений в органе.
Диагностика болезни
Заподозрить наличие пролапса левого предсердно-желудочкового клапана можно на основании комплексного клинического обследования, включающего:
- Сбор жалоб и выявление характерных симптомов сердечной недостаточности, неспецифических признаков поражения сердца.
- Опрос и поиск указаний в прошлом на возможные причины развития заболевания.
- Осмотр с целью обнаружения признаков сердечной недостаточности и ННСТ, исключение других возможных причин плохого самочувствия.
- Выслушивание (аускультацию) легких и сердца для выявления признаков отека легких и патологических сердечных шумов.
Подтвердить наличие диагноза «пролапс митрального клапана» (I 34.1 код по МКБ-10) и определить степень выраженности клапанного нарушения можно с помощью эхокардиографии – ультразвукового исследования сердца. Существуют два основных варианта проведения УЗИ:
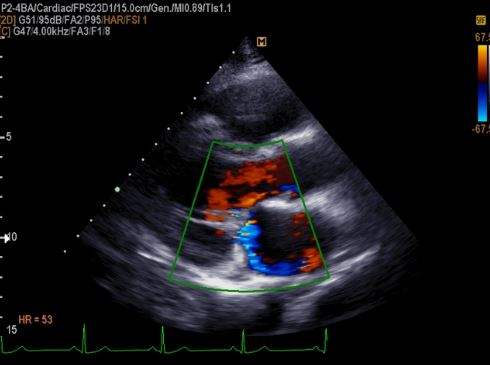
- Доплерография – методика, позволяющая объективно оценить скорость кровотока внутри органа, сделать вывод о наличии патологического «заброса» крови в обратном направлении.
Пролапс митрального клапана на УЗИ с доплером - УЗИ с дуплексным сканированием – дополненная доплерографическая методика, дополнительно определяющая направления тока крови внутри полостей, помимо измерения объемных скоростей.
Для диагностики нарушений ритма дополнительно рекомендуется проведение электрокардиографического исследования и суточного мониторирования ЭКГ (холтеровское обследование).
Лечение
Наблюдение за пациентами с бессимптомным течением синдрома – наиболее правильная тактика ведения данной группы больных. При отсутствии регургитации, незначительном поражении створок клапана осложнения пролапса возникают крайне редко и прогноз является благоприятным.
Дополнительно снизить риск прогрессирования синдрома и его негативных последствий можно путем выполнения следующих рекомендаций:
- Включать в ежедневный график дозированную физическую нагрузку. Оптимальный ее вариант – пешая ходьба не менее 60 минут в день или около 10 тыс. шагов. В качестве альтернативы можно использовать плавание, велоспорт или ходьбу на лыжах.
- Отказаться от приема стимуляторов: энергетических напитков, растворимого кофе, никотина, крепкого алкоголя.
- При постоянной гипотонии (систолическом артериальном давлении менее 90-100 мм рт.ст.) следует увеличить количество потребляемой суточной жидкости.
- При наличии тревожного расстройства, депрессии, гипотиреоза рекомендуется устранение данных патологий перед началом специфического лечения пролапса – вероятность исчезновения симптомов в данном случае составляет до 60%.
- Отказ от приема оральных контрацептивов из-за увеличения риска образования тромбов в сосудах.
Показания к консервативному лечению и варианты его проведения описаны ниже:
| Вариант терапии | Показания для назначения |
| Препараты ацетилсалициловой кислоты в таблетках: «Аспирин», «Кардиомагнил», «ТромбоАСС» и другие. |
|
| Антикоагулянтная терапия «Варфарином» или новыми антикоагулянтными лекарствами: «Ривароксабаном», «Апиксабаном», «Дабигатран». |
|
| Группа антиаритмических и антигипертензивных препаратов – бета-адреноблокаторы: «Бисопролол», «Небиволол», «Атенолол». |
|
Группа кардиопротективных препаратов, в том числе «Милдронат», не входят в клинические рекомендации по терапии данной патологии, однако могут быть назначены лечащим врачом при наличии показаний.
Хирургическое лечение пролапса митрального клапана заключается в восстановлении нормальной анатомической структуры каждой его створки. Операция рекомендована при отрыве сухожильных тяжей между клапанными мышцами и створками, формировании аневризмы сердца. При этом, даже если у пациента отмечается только пролапс передней створки митрального клапана, рекомендуется проводить комплексную операцию по реконструкции всей структуры.
Доказанных и эффективных методов народного лечения данного синдрома не существует.
Осложнения и прогноз при ПМК
Пролапс левого предсердно-желудочкового клапана имеет благоприятный прогноз при отсутствии регургитации крови или правильном лечении. Однако отсутствие своевременной квалифицированной медицинской помощи данной группе пациентов может привести к инвалидности и возникновению следующих опасных последствий:
- Острая митральная недостаточность. Состояние, характеризующееся быстрым развитием застоя крови в легких и левой половине сердца, что приводит к стремительному формированию отека легких. Проявляется выраженной одышкой (учащением дыхания чаще 20 движений/минуту), появлением влажных хрипов, посинением кожи, головокружением и потерей сознания.
- Хроническая митральная недостаточность. Длительно существующий застой крови в легких приводит к умеренно выраженному накоплению жидкости в альвеолах и ткани между ними. Может проявляться одышкой, возникающей при нагрузках (физических или эмоциональных), влажным кашлем, постоянной слабостью и преходящими эпизодами головокружения.
- Инфекционный эндокардит. Нарушение нормальной гемодинамики, завихрения кровотока в полостях сердца приводит к повышенному риску инфицирования внутренней стенки органа. Такая ситуация возможна при наличии в организме очага хронической (преимущественно бактериальной) инфекции и попадании микроорганизмов в кровь. При движении их по организму она может фиксироваться на клапанах и эндокарде сердца, что приводит к разрушению этих структур.
- Тромбоэмболия. Любое нарушение системного кровотока увеличивает риск закупорки сосудов, образовавшимися тромбами. При их формировании в полостях сердца могут поражаться любые внутренние органы (кроме легких), включая головной мозг, почки, печень, селезенку, кишечник и другие.
- Нарушения ритма сердца. Пролапс ассоциирован с аритмиями, наиболее часто у пациентов возникают нарушения, сопровождающиеся учащением частоты сердечных сокращений более 90 ударов/минуту (тахиаритмии).
- Внезапная смерть. Любая патология структуры сердца может стать провоцирующим фактором для спонтанной асистолии – прекращения проведения электрического импульса по миокарду и сокращения органа, в дальнейшем и смерти.
При своевременной коррекции порока и назначении необходимой терапии (антиагрегантной, антикоагулянтной или антиаритмической) прогноз является благоприятным. При отсутствии лечения всегда существует риск развития осложнений, которые могут грозить летальным исходом. Служба в армии противопоказана при наличии данного заболевания.
Профилактика
Для предотвращения возникновения патологии сердца у ребенка и развития ННСТ рекомендуется проведение прегравидарной подготовки – профилактического обследования и назначение необходимых витаминов перед беременностью. Подготовка начинается не менее чем за 6 месяцев до планируемой беременности и включает в себя:
- Полное обследование будущей матери с целью выявления скрытой патологии или оценки состояния имеющихся хронических заболеваний.
- Лечение существующих инфекционных или неинфекционных болезней, в том числе патологий щитовидной железы, сердца, гинекологической патологии.
- Назначение препаратов фолиевой кислоты и витаминов группы В, с обязательным включением витаминов В6 и В12.
- Диета, исключающая избыточное потребление мучной, соленой, копченой и жирной пищи.
Профилактика вторичных клапанных нарушений неспецифична и заключается в следующих мероприятиях:
- Отказе от «привычных интоксикаций» (курения, чрезмерного употребления алкоголя, нарко- и токсикомании).
- Ведении активного образа жизни с ежедневной физкультурой (в течение не менее 60 минут). Следует отметить, что профессиональный спорт не способствует профилактике болезней сердца.
- Лечении имеющихся хронических заболеваний, способствующих формированию сердечной патологии: гипотиреоза, сахарного диабета, синдрома/болезни Иценко-Кушинга, ожирения.