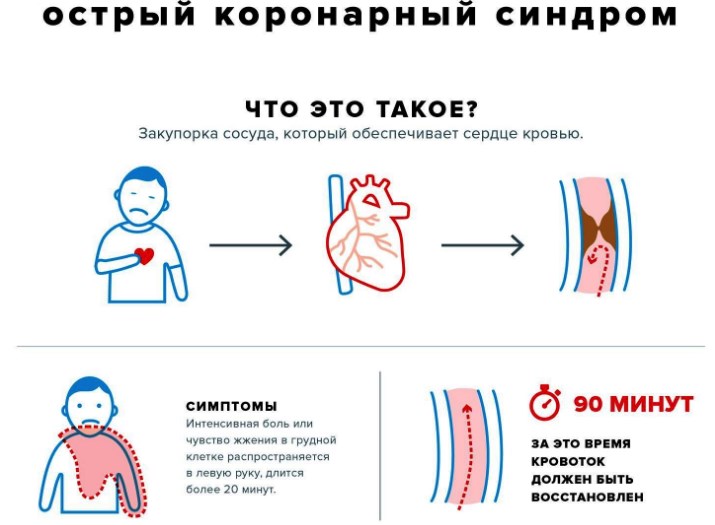
Острый коронарный синдром — это группа клинических признаков, которые позволяют подозревать наличие у больного инфаркта миокарда или нестабильной стенокардии. Термин используется на начальных этапах болезни, обычно в первые часы, когда имеющейся информации недостаточно для постановки точного диагноза. Код по МКБ-10 — I20.0.
Патология чаще определяется у пожилых людей, однако порой регистрируются случаи развития ОКС среди взрослых мужчин в возрасте 25-40 лет. Известны единичные случаи ОИМ (острого инфаркта миокарда) у ребенка. Декомпенсация сердечных заболеваний — одна из ведущих причин смертности населения в РФ и странах бывшего СНГ.
Причины и провоцирующие факторы ОКС
В 40-45% случаев коронарный синдром в острой форме развивается при полной или частичной окклюзии одной из сердечных артерий тромбом. Это происходит на фоне ишемической болезни сердца или мерцательной аритмии, при которой в ушке левого предсердия образуется застой крови.
Нестабильная стенокардия приводит к возникновению ОКС в 55-60% эпизодов. Как правило, причиной этого является функциональный спазм пораженных атеросклерозом сосудов, спровоцированный физической или психоэмоциональной нагрузкой.
Этиология ИБС:
- артериальная гипертония;
- нарушение липидного обмена, гиперхолестеринемия;
- курение табака, злоупотребление алкоголем;
- избыточная масса тела;
- малоподвижный образ жизни;
- сахарный диабет, в особенности инсулинозависимого типа;
- возраст более 40 лет для мужчин, 45-50 лет для женщин;
- отягощенный семейный анамнез.
Обострение ИБС с развитием острого коронарного синдрома чаще происходит под влиянием таких факторов, как подъем по лестнице, выполнение физической работы, ссоры с близкими людьми или коллегами, гипертонический криз. Встречаются случаи спонтанного развития клинических проявлений, когда выявить объективную причину не удается.
Важно: Нередко причиной резкого ухудшения становится пропуск приема медикаментов, назначенных врачом для лечения ишемической болезни. На фоне отсутствия терапии повышается активность тромбообразующих факторов крови, происходит ее сгущение. Все это повышает риск развития ОКС.
Патогенез
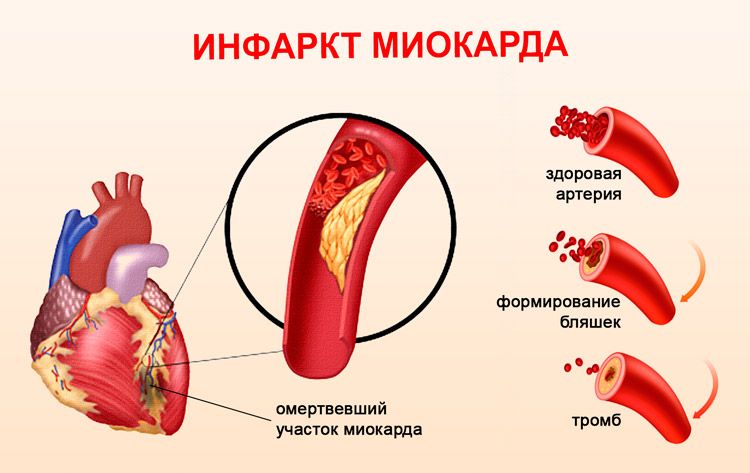
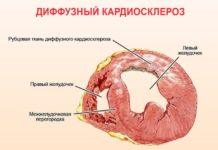
Наиболее распространенным патогенетическим механизмом возникновения острого инфаркта миокарда считается появление трещины или разрыва атеросклеротической бляшки. При этом активизируются процессы тромбообразования, происходит каскад коагуляции и формирование тромба, который полностью или частично перекрывает просвет коронарной артерии.
На определенном участке миокарда развивается ишемия, ряд электрохимических и биохимических нарушений (накопление лактата, истощение энергетического запаса кардиомиоцитов, рост внутриклеточной концентрации натрия). Все это приводит к некрозу тканей с их последующим фиброзированием.
Приступы стенокардии возникают при атеросклеротическом сужении венечных артерий на 50-75%. Уровень кровоснабжения миокарда при этом находится на нижней границе допустимых значений. Под действием провоцирующего фактора происходит выброс адреналина и других веществ, обладающих вазоконстрикторным влиянием.
Артерия сужается, количество крови, проходящее через нее, резко падает. Возникает несоответствие между потребностью кардиомиоцитов в кислороде и его поступлением. Ишемия приводит к развитию синдрома, однако, повреждения сердечной стенки не происходит.
Классификация
Острый коронарный синдром разделяется на три основные формы: нестабильная стенокардия, ОКС с подъемом и без подъема сегмента ST на кардиограмме. Каждая из них имеет свои особенности и свидетельствует об определенных изменениях в миокарде:
- ОКС с подъемом ST. Развивается при формировании значительной зоны повреждения миокарда и трансмуральном ОИМ. Встречается при стенокардии Принцметала и синдроме ранней реполяризации.
- ОКС без подъема ST. Определяется при субэндокардиальном повреждении и ишемии миокарда. Также возникает на фоне гипертрофии левого желудочка, декомпенсированной сердечной недостаточности.
- Нестабильная стенокардия. Может никак не проявляться на ЭКГ или приводить к возникновению умеренных изменений: незначительная депрессия ST, высокий заостренный зубец T или его инверсия.
Клинические формы патологии также могут значительно различаться. Классификация вариантов клинического течения:
- классическая;
- абдоминальная;
- безболевая;
- церебральная;
- аритмическая;
- отечная;
- астматическая;
- коллаптоидная;
- комбинированная.
Симптомы
Клиническая картина, возникающая при декомпенсации ишемической болезни, отличается широкой вариативностью. Для острого коронарного синдрома характерны следующие признаки:
- Боли за грудиной сжимающего характера. Определяются при классическом течении. Возникают резко, при инфарктах не купируются приемом нитроглицерина. Если патология вызвана функциональным сосудистым спазмом и не сопровождается возникновением органического повреждения миокарда, нитраты приводят к заметному ослаблению или полному исчезновению болевых ощущений.
- Боль в животе. Признак абдоминальной разновидности болезни. Локализуется преимущественно в эпигастральной области, не усиливается при пальпации. Может сопровождаться возникновением тошноты и рвоты. Имитирует картину острого гастрита или панкреатита.
- Отсутствие болей. Безболевые разновидности встречаются у пациентов, страдающих сахарным диабетом. У таких людей происходит снижение чувствительности, что способствует размытию клинической картины. Проявляется потливостью, слабостью, беспокойством, снижением артериального давления.
- Неврологические симптомы. Являются признаком церебрального течения ОИМ. У больного возникают жалобы на головокружение, снижение интеллектуальных способностей, дезориентацию. Возникают обмороки, сопорозные состояния.
- Аритмия. Нарушения сердечного ритма — единственный симптом ОИМ в 7-9% случаев. До купирования аритмии выявить наличие очага некроза не всегда удается даже с помощью ЭКГ. У человека возникает чувство сердцебиения, слабость, тяжесть в груди.
- Острая правожелудочковая недостаточность. Стремительно развиваются отеки, вплоть до анасарки, асцит, гепатомегалия и другие явления, свидетельствующие о застое крови в большом круге кровообращения.
- Сердечная астма. Возникает одышка, которая может быть экспираторной или смешанной. Пациент занимает вынужденное положение сидя, в котором ему субъективно легче дышать. В легких могут выслушиваться влажные хрипы, свидетельствующие об альвеолярном отеке.
- Сосудистая недостаточность. Характеризуется резким и сильным снижением АД, головокружением, мельканием мушек перед глазами, потерей сознания. Часто свидетельствует о развитии кардиогенного шока.
Нужно заметить, что изолированное атипичное течение острого инфаркта встречается редко. Обычно у пациента присутствует ряд признаков, относящихся к разным формам патологии. Например, кардиогенный отек легких нередко сочетается с сосудистой недостаточностью, периферические отеки — с загрудинными болями или аритмией.
Важно: Боли при некрозе миокарда или стенокардии могут иррадиировать в любую часть левой стороны тела. Иногда единственным симптомом ОИМ является покалывание в мизинце руки, плече или нижней челюсти. Еще одно характерное свидетельство патологии — выраженный страх смерти, если больной в сознании.
Диагностика
Диагноз «острый коронарный синдром» ставится на основании клинической картины и результатов электрокардиографии. Подобное заключение дает бригада скорой медицинской помощи, врач общей практики или специалист доврачебного кабинета. ОКС — абсолютное показание для госпитализации больного в региональный сосудистый центр или кардиологическую реанимацию. В стационаре выполняется повторная регистрация ЭКГ, используются лабораторные и визуализирующие способы диагностики.
Электрокардиография
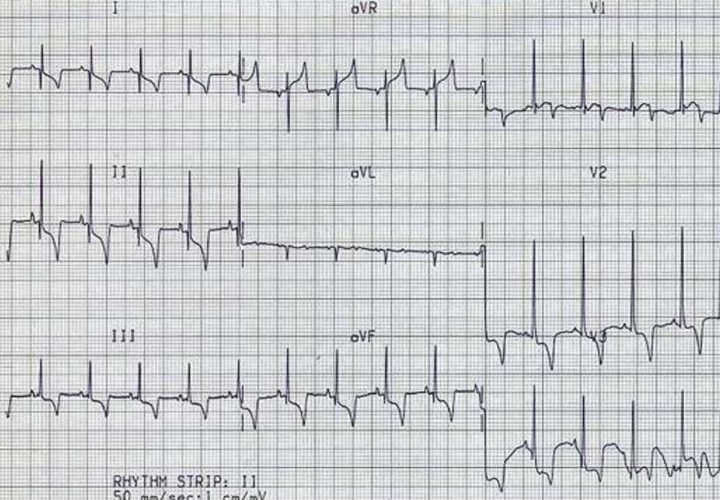
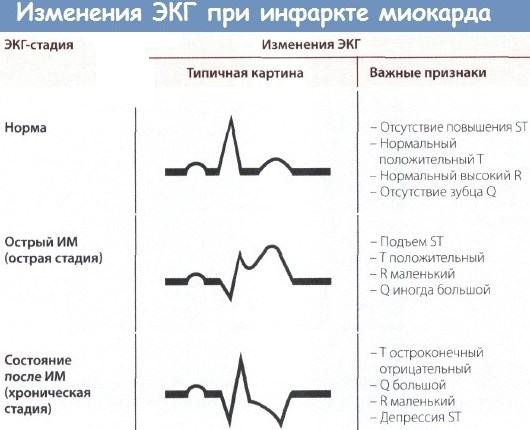
Электрический потенциал сердца определяется в 12 отведениях. Диагноз подтверждается, если изменения присутствуют как минимум в 2 из них. К числу основных признаков инфаркта миокарда относится:
- элевация или депрессия сегмента ST;
- патологический зубец Q, глубина которого превышает ¼ зубца R;
- уменьшение высоты зубца R;
- отрицательный зубец T в отведениях с положительным зубцом R;
- выпадение зубца R.
Нужно учитывать, что некоторые изменения могут являться остаточными после перенесенного ранее ОИМ. К числу таких явлений относится глубокий зубец Q при отсутствии других признаков патологии. Чтобы избежать ошибочной диагностики, рекомендуется проводить сравнение ЭКГ, отснятой после начала приступа с результатами аналогичного обследования, проведенного ранее, при отсутствии болей.
Приступы стенокардии редко сопровождаются изменениями на кардиограмме. У ряда пациентов отмечается умеренная депрессия ST или инверсия T, однако, в большинстве случаев заболевание диагностируется исключительно по клиническим признакам и результатам функциональных проб.
Физикальное обследование
При осмотре пациента обнаруживается бледность и влажность кожных покровов. Этот симптом особенно заметен на высоте болей. Присутствует потливость, цианоз, снижение температуры стоп, кистей. В подострой стадии возможно повышение накожной температуры до +37…+37,2 °C, что объясняется развитием воспалительного процесса вокруг очага некроза.
При аускультации выявляют обнаруживается глухость сердечных тонов, систолический шум, шум трения перикарда. При обширных повреждениях возникает ритм галопа. Подобное исследование малоинформативно, так как все выявляемые признаки встречаются и при других заболеваниях кардиологического профиля. Физикальный метод имеет вспомогательное значение, подтверждает результаты других способов диагностики.
Лабораторное обследование
При ОИМ в крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево. Подобные явления считаются неблагоприятным прогностическим признаком. К концу первой недели возникает увеличение скорости оседания эритроцитов. Биохимический маркер некроза миокарда — рост концентрации тропонинов I и T, увеличение активности и массы креатинфосфокиназы и ее изофермента КФК МВ. Диагностически значимые изменения определяются уже через 2-3 часа после начала болезни.
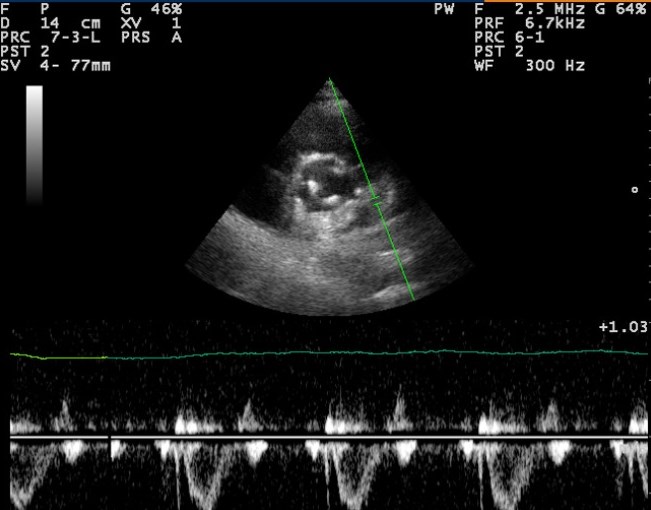
УЗИ сердца
Позволяет обнаружить крупноочаговые инфаркты на стадии, когда биохимические исследования еще малоинформативны. С помощью ультразвукового осмотра обнаруживаются локальные нарушения сократимости миокарда. Необходимо помнить, что указанные УЗИ-признаки патологии могут определяться не только при ОИМ, но и при тяжелом течении стенокардии.
Коронарография
Рентгеноконтрастный метод, позволяющий получить информацию о внутреннем рельефе артерий, питающих сердце, обнаружить локализацию тромбоза, определить степень окклюзии сосудов. Считается «золотым стандартом» стационарной диагностики ОКС. Используется при выборе методов лечения (стентирование, шунтирование, тромболитическая терапия). В силу технической сложности реализуется только в условиях операционной сосудистого центра.
Рентгенография
В клинических рекомендациях при остром коронарном синдроме содержится требование о проведении рентгенографии органов грудной клетки. Процедуру осуществляют непосредственно в ОРИТ с помощью мобильного оборудования. Это обследование позволяет выявить признаки застоя в малом круге кровообращения и возникающие осложнения ОИМ. Сами по себе инфаркты или симптомы приступа стенокардии с помощью RG-методик не обнаруживаются.
Другие способы диагностики
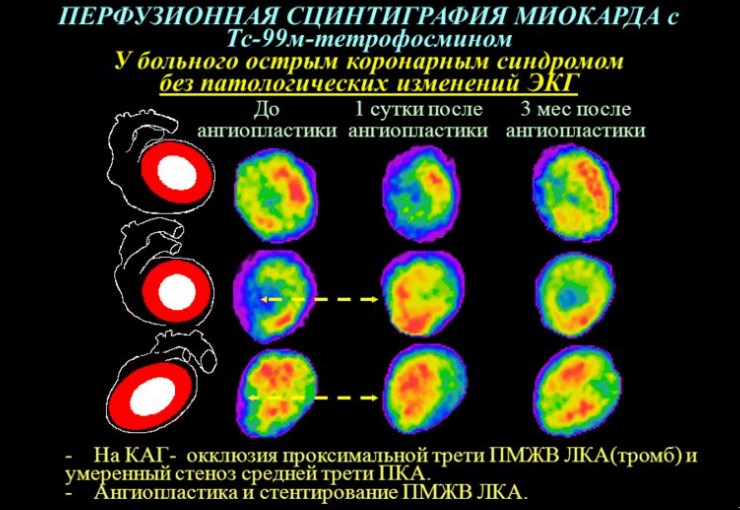
Используются в случаях, когда постановка диагноза с помощью вышеописанных методик невозможна (множественные сопутствующие заболевания сердца, пароксизмальные нарушения ритма, остаточные изменения). Для обнаружения очага некроза может применяться сцинтиграфия миокарда или мультиспиральная компьютерная томография. Последний способ позволяет создать трехмерную компьютерную модель органа.
Первая помощь
Медикаментозную терапию следует начинать на догоспитальном этапе. Эта задача ложится на сотрудников бригады СМП, прибывших на вызов. Алгоритм неотложной помощи при остром коронарном синдроме следующий:
- Регистрация ЭКГ, тонометрия, опрос больного и сбор анамнеза.
- При АД выше 90/60 — 1 доза спрея «Изокет» или 1 таблетка нитроглицерина сублингвально.
- «Аспирин» в дозе 250 мг.
- «Клопидогрел» 180 мг.
- Постановка периферического венозного катетера.
- «Морфин» 10 мг, внутривенно дробно.
- «Гепарин» 4 тысячи МЕ внутривенно.
При инфарктах миокарда с подъемом ST показано проведение тромболизиса. Процедуру осуществляют, если с момента начала болей до оказания первой помощи прошло менее 12 часов. Для растворения тромба в периферическую вену вводятся протеолитические ферменты в виде препаратов «Метализе» или «Актилизе». Противопоказанием к проведению манипуляции является геморрагический или ишемический инсульт в недавнем прошлом, тяжелая артериальная гипертензия, панкреатит, гепатит, заболевания, сопровождающиеся высоким риском кровотечения.
При наличии осложнений проводится соответствующая терапия. При аритмиях требуется введение «Амиодарона», при гипотонии — прессорных аминов. Госпитализацию осуществляют только после стабилизации состояния больного. Транспортировка должна осуществляться строго на носилках, даже в тех случаях, когда выраженная клиническая картина отсутствует.
Важно: Перед введением лекарств необходимо уточнить, что принимал пациент до вызова СМП. Если был использован «Аспирин», необходимости в его повторном введении нет. Нитропрепараты могут применяться повторно, только если уровень артериального давления позволяет это сделать.
Лечение острого коронарного синдрома
Лечение ОИМ проводится в блоке реанимации с последующим переводом в отделение кардиологии. Стандартные схемы медикаментозной терапии включают в себя антиагреганты, органические нитраты, антикоагулянты, ингибиторы РААС, бета-адреноблокаторы, антиаритмические средства, соли магния, статины, блокаторы кальциевых каналов. Средняя продолжительность госпитализации сегодня составляет 7-10 суток при условии выполненного стентирования.
При нестабильной стенокардии осуществляется реперфузионная терапия. Оперативные способы лечения используются только при остаточной проходимости коронарных сосудов менее 25%, так как в этом случае риск развития инфаркта достигает максимума. В случаях, когда осуществить баллонную ангиопластику не представляется возможным, пациента направляют на плановое аортокоронарное шунтирование. До этого больной проходит курс лекарственной терапии, предназначенной для стабилизации работы сердечно-сосудистой системы.
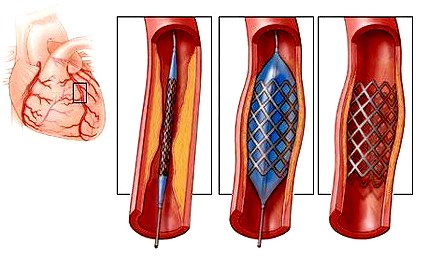
Стентирование коронарных артерий
Оперативный метод восстановления кровотока в сосудах, питающих сердце. В ходе вмешательства в пораженную артерию вводится специальный зонд, на конце которого расположен микроскопический баллон. Последний раздувают, растягивая стенозированную область. Чтобы сохранить достигнутый эффект, в нее устанавливается стент — металлизированный рулонный элемент, который удерживает стенки сосуда в необходимом положении.
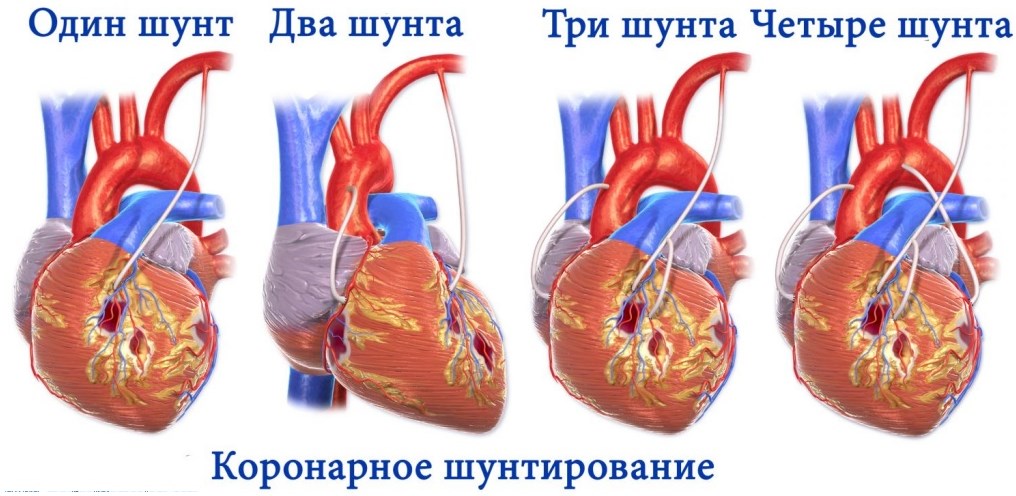
Аортокоронарное шунтирование
Операция на открытом сердце, суть которой заключается в формировании обходных сосудистых путей. Для их создания может быть использована подкожная вена ноги самого больного или искусственный шунт, созданный из устойчивых к тканям человеческого организма материалов. Один его конец соединяют с аортой, другой — с пораженной артерией дальше места ее окклюзии.
Необходимость в восстановлении проходимости стенозированного сосуда отсутствует. По современным представлениям, 1 больному нельзя устанавливать более 3 шунтов, хотя в прошлом их количество могло достигать 5-6 штук.
Восстановительный период
В первые сутки после выполненного стентирования или купирования приступа впервые возникшей нестабильной стенокардии больному показан постельный режим. При этом перемещение человека в пределах постели не ограничивается. Допускаются кратковременные вставания для осуществления физиологических отправлений на прикроватном стульчаке.
Физическая активность во время реабилитации ограничивается, однако не исключается полностью. Для пациента подбирают индивидуальную схему тренировок, которые позволяют уменьшить степень обструкции сосудов атеросклеротическими бляшками и снизить риск рецидива ОКС. Как правило, человеку назначаются пешие прогулки, подъемы по лестнице с отдыхом на лестничных пролетах, плавание.
Пациенту показано соблюдение гиполипидемической диеты на протяжении всей жизни. Общая калорийность суточного рациона не должна превышать 2600-2700 ккал. При ожирении эта цифра уменьшается до 2200 ккал. Допустимое количество холестерина составляет 0,3 г/сутки, поваренной соли — 8-10 г/сутки. Необходимо исключить жареное мясо, рыбу, сало, соленый и жирный сыр, крепкий чай и кофе.
Осложнения
Острый коронарный синдром (в частности, инфаркт миокарда) приводит к ряду тяжелых осложнений. Список последствий ишемического повреждения сердца включает в себя следующие состояния:
- Острая сердечная недостаточность. Характеризуется резким ослаблением насосной функцией сердца, требует введения кардиотоников, солевых растворов. Объем инфузии ограничен из-за высокого риска пульмонального отека.
- Кардиогенный шок. Основная симптоматика: централизация кровообращения, недостаточность кровоснабжения головного мозга, выраженная гипотония. Показаны противошоковые мероприятия, в том числе перевод на ИВЛ, введение вазоконстрикторов, адреналина, глюкокортикоидов.
- Отек легких. Проявляется возникновением одышки, влажных хрипов. Необходимо вливание высоких доз петлевых диуретиков, ингаляция кислорода, пропущенного через этиловый спирт.
- Аритмия. Диагностируется по результатам электрокардиографии. Купируется с помощью таких средств, как «Амиодарон», «Веропамил», «Лидокаин», «Новокаинамид».
- Фибрилляция желудочков (клиническая смерть). Показано проведение мероприятий расширенной сердечно-легочной реанимации с электрической дефибрилляцией.
С учетом того, что ОКС, в том числе осложненный, может развиваться внезапно, а наилучшие результаты лечения достигаются тогда, когда помощь оказана в первые 30-40 минут, все медицинские учреждения должны иметь специальную аптечку. В ней содержится набор препаратов, позволяющих провести первичную медикаментозную поддержку.
Прогноз
Прогноз при нестабильной стенокардии и мелкоочаговых инфарктах относительно благоприятный. При своевременно проведенном лечении и соблюдении всех рекомендаций врача больной не инвалидизируется и может вести привычный образ жизни. Тяжелые трансмуральные инфаркты прогностически неблагоприятны. Около половины пациентов погибает в первые 1,5-2 часа от начала заболевания.
Существует ряд факторов, которые снижают вероятность благополучного исхода:
- сахарный диабет;
- ОИМ в прошлом;
- аортокоронарное шунтирование или стентирование артерий сердца в анамнезе;
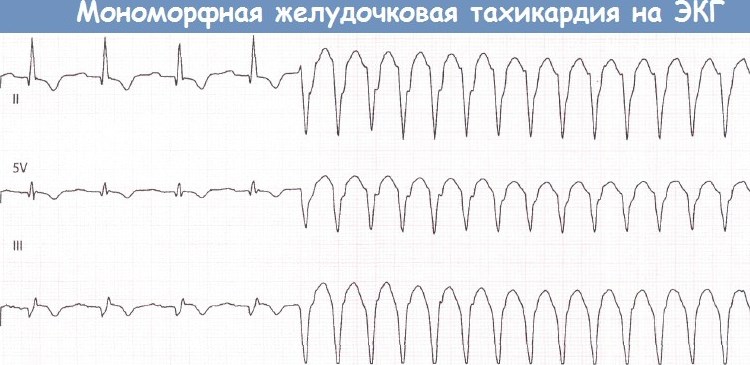
- желудочковая тахикардия;
- постоянная форма фибрилляции предсердий;
- митральная регургитация;
- несоблюдение пациентов врачебных рекомендаций, в т. ч. продолжение курения.
Профилактика
Первичные профилактические мероприятия подразумевают ведение здорового образа жизни, коррекцию модифицируемых факторов риска, занятия аэробными видами спорта. С целью вторичной профилактики больные, перенесшие ОКС, должны получать лечение, направленное на нормализацию АД, липидного обмена, коррекцию индекса массы тела, предотвращение тромбообразования. Показаны умеренные физические нагрузки, интенсивность которых зависит от степени остаточной проходимости внутрисердечной сосудистой сети.