Постмиокардический кардиосклероз — замещение участков коронарного мышечного слоя волокнами соединительной ткани. Развивается как осложнение перенесенного миокардита. Чаще встречается среди молодых мужчин, у которых ранее была диагностирована молниеносная, хроническая или персистирующая форма воспаления миокарда. На их долю приходится около 48% от общего числа больных с фиброзом сердца. Патология имеет несколько патогенетических механизмов, сохраняется пожизненно, при большой распространенности может стать причиной хронической сердечной недостаточности.
Виды постмиокардического кардиосклероза
Классификация производится как по объему поражения, так и в соответствии с клиническими проявлениями болезни. При делении по первому принципу различают следующие формы патологии:
- Очаговый ПМК. Характеризуется возникновением локального участка измененной ткани. Формируется при ограниченных миокардитах, а также в случаях, когда на фоне воспалительного процесса происходит образование тромба и обструкция коронарной артерии (инфаркт). В зависимости от локализации, может сопровождаться нарушением ритма, снижением сократительной способности сердца.
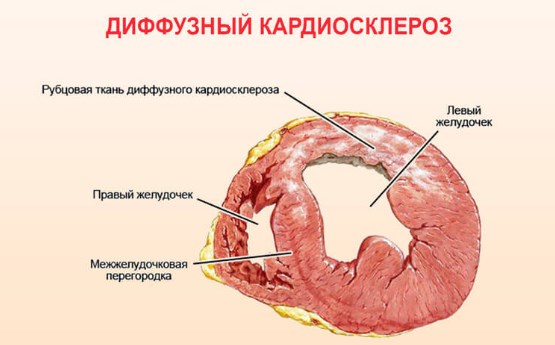
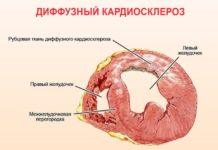
- Диффузный ПМК. Происходит равномерное поражение всей площади миокарда, формируется большое количество рубцов. Протекает в мелкоочаговой или крупноочаговой форме. Возникает при распространенных формах миокардита и его аутоиммунных разновидностях. Отличается выраженной клинической картиной. Приводит к инвалидности, требует пожизненного лечения и соблюдения определенного лечебно-охранительного режима.
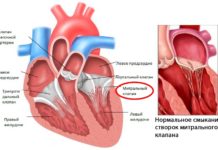
- ПМК с поражением клапанов. Форма диффузного кардиосклероза, при которой страдает в первую очередь клапанный аппарат сердца. Образуются приобретенные пороки митрального, аортального или трикуспидального типа. Клапаны теряют эластичность. Происходит снижение их функциональной способности, изменение внутрисердечной гемодинамики.
Органические изменения в структуре сердечной мышцы сопровождаются определенной симптоматикой в 45-50% случаев. По наличию/отсутствию внешних признаков коронарного поражения болезнь делится на формы:
- Латентная. Обнаружить симптомы патологии при физикальном обследовании невозможно. Жалобы со стороны пациента отсутствуют. При проведении ЭКГ или эхокардиографии определяются умеренные изменения. Скрытый миокардитический кардиосклероз возникает у людей, перенесших острый миокардит инфекционного происхождения.
- С нарушением ритма. Развивается, когда очаг фиброза затрагивает проводящие пути или очаги автоматии сердца: синусно-предсердный, атриовентрикулярный узел. Формируются аритмии, которые порой являются жизнеугрожающими. Наиболее опасной считается полная AV-блокада, фибрилляция желудочков. Последняя приводит к клинической смерти.
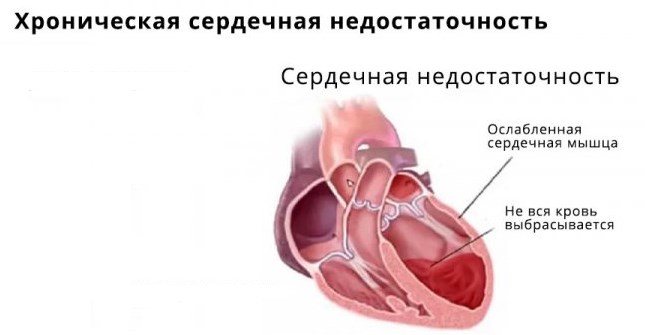
- С развитием ХСН. Встречается, когда объем подвергшихся фиброзу тканей чрезмерно велик. Это снижает сократительную способность миокарда. Сердце теряет возможность перекачивать необходимый объем крови. Возникают застойные явления в большом или малом круге, развиваются отеки, сердечная астма, снижение толерантности к физическим нагрузкам.
Обратите внимание: У диагноза «постмиокардический кардиосклероз» код по МКБ-10 отсутствует. Для кодировки применяется I51.8 (другие неточно обозначенные болезни сердца) или I51.9 (болезнь сердца неуточненная).
Причины патологии
Миокардит, вызывающий кардиосклероз, может развиваться под действием инфекционных (грибки, вирусы, бактерии, простейшие), физических (радиация, тепловой удар), токсических (лекарства, химические вещества), аутоиммунных факторов. В отдельных случаях патология является сопутствующей, формируется на фоне других заболеваний (болезнь Кавасаки, саркоидоз). Механизм образования рубцовых изменений различается:
- Влияние бактериальных токсинов. Гибель кардиомиоцитов происходит под действием продуктов жизнедеятельности бактерий, вызвавших заболевание. Некротизированные клетки замещаются соединительной тканью, не обладающей способностью к сокращению.
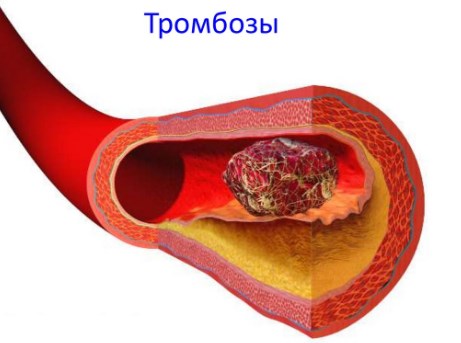
- Тромбозы. Принцип образования рубца не отличается от такового при инфарктах миокарда. Жидкость из сосудов, расположенных в зоне воспаления, пролиферирует в окружающие ткани. Кровь сгущается, формируется тромб. Он закупоривает просвет артерии, после чего происходит отмирание кардиомиоцитов на участке, лишившемся кровоснабжения.
- Снижение пропускной способности коронарных сосудов. Отек тканей, возникающий при воспалительных процессах, способствует сдавлению коронарных артерий. Это приводит к ослаблению кровотока в миокарде и постепенному отмиранию его клеток. По такому типу формируется диффузный ПМК.
- Аутоиммунные процессы. В основе лежит выработка организмом антител к собственным тканям. Иммунная система начинает воспринимать их как нечто чужеродное. Результат — медленная гибель кардиомиоцитов с их замещением соединительнотканными тяжами.
Симптомы
Клиническая картина, возникающая при постмиокардиальном фиброзе миокарда, варьирует в достаточно широких пределах. При латентных разновидностях патологии явная симптоматика отсутствует. Может отмечаться некоторое снижение толерантности к физическим нагрузкам. Это проявляется появлением одышки, тяжести за грудиной, длительно сохраняющейся тахикардии после занятий спортом или выполнения работы, требующей значительных усилий. Подобные явления отмечаются у людей среднего и пожилого возраста.
Миокардический кардиосклероз с нарушением ритма приводит к возникновению аритмий. В зависимости от локализации участка фиброза и его размеров, диагностируется постоянная или пароксизмальная форма мерцания предсердий, экстрасистолия, атриовентрикулярные блокады проводимости. У таких пациентов возникают жалобы на ощущение перебоев в работе сердца, чувство сердцебиения, слабость, снижение артериального давления, головокружение. В тяжелых случаях может развиваться фибрилляция желудочков с последующей остановкой сердца.
Хроническая сердечная недостаточность становится причиной появления отеков. Они возникают на стопах, голенях. По мере прогрессирования болезни процесс затрагивает все более высокие отделы. Застой крови в большом круге приводит к ее пропотеванию в брюшную полость с образованием асцита.
В наиболее тяжелом варианте отеки поражают все тело, возникает анасарка. Другие признаки ХСН: одышка во время ходьбы, акроцианоз носогубного треугольника, губ, мочек ушей, разлитые боли в груди, напоминающие стенокардию.
Диагностика заболевания
Основной метод диагностики постмиокардического кардиосклероза — электрокардиограмма. В зависимости от места локализации очагов, на пленке могут присутствовать следующие ЭКГ-признаки:
- выпадение комплексов QRS;
- отсутствие зубцов P;
- наличие волн фибрилляции F;
- неравномерность интервалов R-R;
- смещение электрической оси сердца в сторону гипертрофированного желудочка;
- глубокий зубец Q;
- инверсия зубца T.
Нужно учитывать, что ни один из этих пунктов нельзя считать достоверным свидетельством ПМК. Диагноз ставят на основании общей оценки состояния пациента, включая осмотр, опрос, сбор анамнеза жизни и болезни. При наличии сомнений проводится дообследование с применением эхокардиографии и МРТ.
При проведении Эхо-КГ у пациента обнаруживаются эндомиокардиальные бляшки толщиной более 2 мм, облитерация желудочков, дилатация предсердий, нарушение диастолической функции, зоны гипокинезии или акинезии (участки фиброза).
Визуализирующие методики (ЯМР, ПЭТ) позволяют получить максимально полную информацию о состоянии сердца путем построения его трехмерной модели и представления срезов заданной толщины. Также с помощью магнитно-резонансного исследования оценивается остаточная функциональная способность органа.
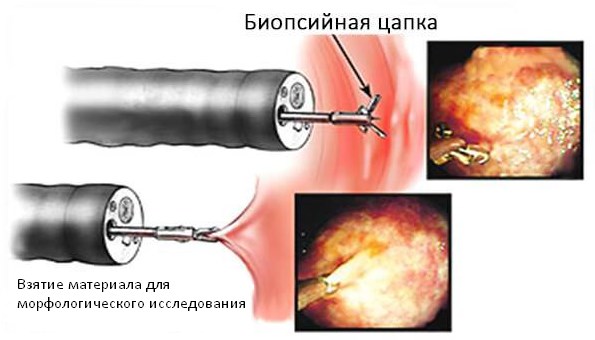
Наиболее достоверным способом диагностики миокардитов и постмиокардических изменений считается эндомиокардиальная биопсия. Она представляет собой забор образца тканей сердца с помощью шприца и специального катетера. Для доступа используют бедренную или яремную вену. Процедуру проводят под рентгенологическим контролем. В связи с высоким риском осложнений (около 6%) манипуляция назначается только пациентам, которым невозможно поставить диагноз с помощью менее травматичных методов.
Биохимический маркер фиброза миокарда — фактор роста фибробластов (FGF). Практическая ценность этого показателя невелика, так как доказанная связь между его наличием и гистологическим подтверждением патологии отсутствует. На сегодняшний день продолжается поиск биологических параметров, которые могли бы с высоким уровнем точности использоваться для диагностики ПМК.
Лечение ПМК
Постмиокардический кардиосклероз считается неизлечимым заболеванием. Методов, позволяющих полностью устранить патологические изменения в сердце, не существует. Лечение направлено на симптоматическую коррекцию работы сердечно-сосудистой системы, поддержание качества жизни пациента на приемлемом уровне, замедление процесса отмирания тканей.
В зависимости от имеющихся клинический проявлений, больной может получать:
- антиаритмические препараты («Веропамил», «Амиодарон»);
- ингибиторы АПФ («Каптоприл», «Периндоприл»);
- калийсберегающие диуретики («Маннитол», «Спироналоктон»);
- сердечные гликозиды («Коргликон», «Строфантин»);
- нитраты («Нитроглицерин»);
- при наличии выраженного атеросклероза – гиполипидемические средства («Мевастатин», «Ловастатин»);
- иммуносупрессоры («Преднизолон»).
Большинство указанных средств используется строго при наличии соответствующих показаний. Исключение составляют ингибиторы ангиотензинпревращающего фермента. Их назначают всем пациентам с миокардитическим фиброзом, так как медикаменты этой группы способствуют уменьшению гипертрофии сердечной стенки.
Важно: Средства, использующиеся для лечения кардиального фиброза, обладают малым терапевтическим диапазоном и относятся к категории сильнодействующих. Самостоятельно подобрать схему и дозировку препаратов невозможно. Прием лекарств производится по врачебному назначению.
Лечить ПМК следует не только медикаментозными способами. Важную роль в поддержании нормальной работы системы кровообращения играет диета. Применяется стол №10 по Певзнеру. Суточное количество углеводов должно составлять 350-400 г, белков 90 г, жиров – 70 г. При отсутствии отеков объем жидкости может достигать 2 литров. Если наблюдается отечность, допустимо употреблять не более 1 литра воды в сутки. Общая калорийность дневного рациона – 2500 ккал. Питание дробное, 5-6 раз/день. Не рекомендованы жирные, соленые, острые блюда.
Физические нагрузки следует ограничить. Однако полностью исключать активность не нужно. При хорошем самочувствии допустимы пешие прогулки, поездки на велосипеде с умеренным темпом, гимнастические упражнения, не требующие чрезмерных усилий. Противопоказаны профессиональные занятия спортом, служба в армии и других военных структурах, тяжелый труд.
Осложнения и прогноз
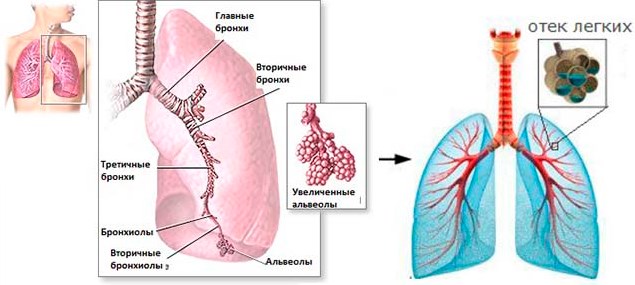
К числу осложнений относятся развитие декомпенсированной сердечной недостаточности, генерализованного отека, сопровождающегося скоплением свободной жидкости в животе, фибрилляция желудочков. Возможно появление приступов Морганьи — Адамса — Стокса. Тяжелое последствие снижения сократительной способности сердца – сердечная астма и отек легких, который при отсутствии своевременной медицинской помощи заканчивается гибелью пациента.
Прогноз благоприятный при небольшом суммарном объеме пораженных тканей. Получая соответствующее лечение и придерживаясь рекомендаций, человек может прожить несколько десятилетий без существенного ухудшения самочувствия. Прогностически неблагоприятным признаком считается наличие постоянной аритмии, резкое снижение переносимости физических нагрузок, очаговый кардиосклероз с большим участком поражения.
Профилактика кардиосклероза
Первичная профилактика кардиомиосклероза заключается в соблюдении общих правил, позволяющих предотвратить болезни сердца. Необходимо отказаться от курения и злоупотребления алкоголем, ограничить количество чрезмерно жирной пищи. Показаны регулярные занятия физкультурой. Важны динамические нагрузки: бег, плавание, езда на велосипеде. Использовать лекарства, обладающие кардиотоксичностью, необходимо осторожно, под контролем состояния сердца.
Следует избегать переохлаждений, незащищенных контактов с людьми, страдающими контагиозными инфекциями. Обязательна санация хронических воспалительных очагов в организме. Вторичные профилактические мероприятия должны быть направлены на предотвращение прогрессирования уже имеющейся болезни. В первую очередь следует четко придерживаться рекомендаций лечащего врача, соблюдать лечебно-охранительный режим, регулярно проходить медицинское обследование.