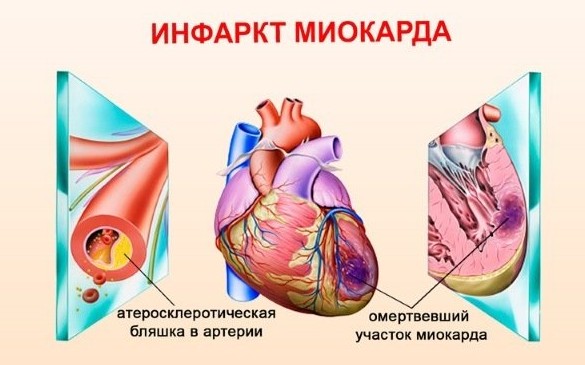
Инфаркт миокарда – отмирание части сердечной мышцы из-за острого дефицита притока крови, является смертельно опасной болезнью. При современном уровне оказания медицинской помощи каждый 15-й человек погибает непосредственно от данной патологии. Еще 5-10% пациентов, перенесших инфаркт, умирают в ближайшие месяцы от развившихся осложнений. Одним из них является синдром Дресслера.
Что такое синдром Дресслера
Часть людей имеют врожденную предрасположенность к развитию аутоиммунных реакций – нарушениям работы иммунитета, при котором клетки-защитники организма начинают повреждать здоровые ткани. Нередко в качестве провоцирующего патофизиологического фактора их формирования выступают вирусные инфекции, стрессовые и токсические воздействия, разрушение части органа.
Во время гибели миокарда при инфаркте частички погибших тканей попадают в кровь. У пациентов с генетической склонностью к формированию аутоиммунного воспаления именно они стимулируют активацию иммунитета. Поглощая их, клетки-защитники ошибочно опознают «врага» и дают сигнал для начала выработки специфических антител, направленных против подобных веществ.
Синдром Дресслера – это осложнение инфаркта миокарда, возникающее из-за аутоиммунного механизма повреждения тканей сердца. Данная патология имеет несколько названий: синдром постинфарктного повреждения, постинфарктный синдром. Заболевание развивается через несколько дней – несколько недель от эпизода нарушения кровоснабжения сердца и может приводить к воспалению наружных оболочек сердца, легких и самой легочной ткани.
Распространенность синдрома
Еще 10 лет назад синдром постинфарктного повреждения был частым осложнением и встречался у каждого 10-15 пациента, перенесшего инфаркт. Однако в связи с широким внедрением новых протоколов оказания помощи людям с подозрением на нарушения кровоснабжения сердечной мышцы, синдром Дресслера в кардиологии стал встречаться существенно реже.
На данный момент это нарушение возникает только у 1-3% пациентов. Причем чаще оно встречается у женщин и больных, имеющих или перенесших аутоиммунные заболевания, такие как ревматоидный артрит, системные красную волчанку и склеродермию, синдром Рейтера и т.д.
Причины
Основная причина развития синдрома Дресслера – это наличие инфаркта миокарда в недавнем прошлом (до 6-7 недель) и предрасположенности к формированию аутоиммунного воспаления.
Также существуют факторы, которые увеличивают риск появления постинфарктного повреждения. К ним относятся:
- позднее обращение за медицинской помощью;
- несвоевременное начало терапии, способствующей растворению тромбов и «разжижению» крови;
- обширность поражения сердечной мышцы. Чем больше миокарда погибло из-за нарушения кровотока по сосудам – тем больше продуктов клеточного распада попадет в кровь;
- неправильное лечение острого и подострого периодов инфаркта миокарда.
Все вышеуказанные факторы способны усугублять «кислородное голодание» сердечной мышцы и увеличивать количество частиц, способствующих активации аутоиммунного патогенеза воспаления.
Симптомы болезни
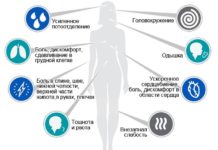
Чтобы заподозрить развитие синдрома Дресслера, необходимо знать – он возникает только после перенесенного инфаркта миокарда. Продолжительность периода благополучия может варьироваться от 3-4 дней до 6 недель, но в среднем составляет около 1 месяца. После его окончания начинают появляться симптомы болезни.
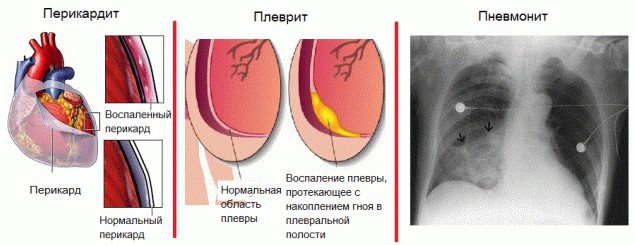
Начинается постинфарктный синдром Дресслера, чаще всего, с появления стойкой лихорадки – температура тела может повышаться до 37-38 °С. После этого присоединяются симптомы воспаления околосердечной сумки (перикардита), серозной оболочки легких (плеврита) и непосредственно легочной ткани (пневмонита).
| Группа симптомов при синдроме Дресслера | Характерные проявления синдромов |
| Сухой перикардит |
|
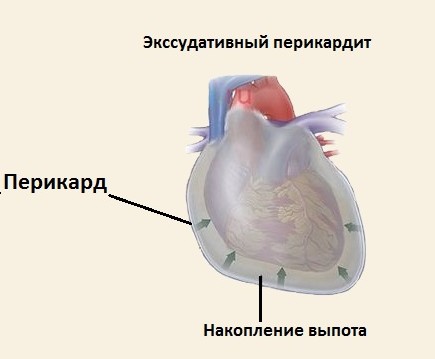
| Экссудативный («выпотной») перикардит |
Помимо вышеуказанных симптомов экссудативного перикардита, могут возникать признаки сдавления окружающих органов увеличенной околосердечной сумкой:
|
| Сухой плеврит |
|
| Экссудативный («выпотной») плеврит | Как правило, болезненные ощущения практически отсутствуют. Пациентов может беспокоить тяжесть в груди, сухой кашель или одышка, возникающая из-за сдавления легочной ткани. Чтобы выявить экссудативный плеврит, необходимо:
|
| Пневмонит |
|
Различные комбинации признаков поражения плевры, перикарда и легких после перенесенного инфаркта – наиболее часто отмечаются в клинике пациентов с синдромом Дресслера. Помимо вышеуказанных симптомов, ряд авторов также выделяют признаки поражения костно-мышечных структур – боли в плечевом суставе слева и реберно-грудинных сочленениях (в 5-7 см от срединной линии грудной клетки вправо и влево).
Формы синдрома Дресслера
Согласно клиническим рекомендациям Европейской ассоциации кардиологов, выделять различные формы синдрома постинфарктного поражения нерационально. Учитывая большое количество вариантов его проявления, диагноз оптимально устанавливать на основании специально разработанных диагностических критериев. Однако ряд докторов продолжают выделять 3 основные формы клинического течения синдрома Дресслера:
| Формы постинфарктного поражения | Варианты течения | Характерные симптомы |
| Типичная | Плевральный |
|
| Пневмонический |
|
|
| Перикардиальный |
|
|
| Развернутый вариант | Сочетание в клинической картине пациента симптомов, характерных для вышеуказанных трех форм заболевания. | |
| Плевро-пневмонитичесий | Различные комбинации моносиндромов, описанных выше, с отличающимися вариантами поражения плевры, перикарда и легочной ткани. | |
| Перикардио-плевральный | ||
| Перикардио-пневмонитический | ||
| Атипичная | Кожный | Появление на теле высыпаний при отсутствии раздражающего воздействия извне. Сыпь, как правило, имеет правильную округлую форму, не зудит, может отмечаться шелушение. |
| Суставной |
|
|
| Латентная | Бессимптомный | Отсутствие клинических проявлений при скрыто-развивающемся поражении серозных оболочек/легких. |
| Артралгический | Периодически возникающие боли в суставах, не связанные с физической нагрузкой. Характеристики боли аналогичны таковым при суставной форме. |
Диагностика болезни
На данный момент не существует конкретного диагностического метода, который позволит точно подтвердить наличие синдрома постинфарктного поражения. Поэтому Европейской ассоциацией кардиологов были разработаны специальные диагностические критерии. Они позволяют правильно интерпретировать симптомы у пациентов, перенесших инфаркт миокарда.
Данные критерии включают в себя:
- Беспричинное повышение температуры тела до 37-38 °С.
- Боль, характерную для сухого перикардита/плеврита.
- Наличие аускультативных шумов трения перикарда/плевры.
- Подтвержденный экссудативный перикардит.
- Наличие жидкости между листками плевру (экссудативный плеврит) при повышении уровня С-реактивного белка более 5 г/л (СРБ). Это неспецифический признак аутоиммунного воспаления, позволяющий предположить причину развития плеврита.
Для уточнения диагноза обычного клинического обследования пациента недостаточно. Для этого требуются дополнительные лабораторно-инструментальные методы диагностики, в том числе:
| Метод диагностики | Цель проведения | Возможные патологические изменения |
| Клинический анализ крови (из пальца/вены) |
|
|
| Определение уровня креатинина и СРБ |
|
|
| ЭКГ |
|
Интерпретацию электрокардиограммы проводит кардиолог либо терапевт, который сможет определить нарушение электрической проводимости. При наличии характерных жалоб на перебои ритма доктор может также назначить холтеровское исследование ЭКГ – запись кардиограммы в течение 24 часов в процессе обычной жизнедеятельности человека. |
| Эхокардиография (ЭхоКГ) |
|
|
| Обзорная рентгенография грудной клетки |
|
|
| Компьютерная томография легких |
Лечение постинфарктного синдрома
При синдроме Дресслера оказывается неотложная помощь в стационарных условиях. Терапия и тактика ведения пациентов подбирается индивидуально, в зависимости от выраженности поражения внутренних органов. При практически бессимптомном течении, незначительном объеме выпота в полости Европейская ассоциация кардиологов дают следующие клинические рекомендации – продолжать терапию, назначенную человеку после перенесенного инфаркта с обязательным назначением антитромбоцитарных препаратов («Аспирин», «Клопидогрель», «Тикагрелор» и другие).
- Увеличение дозы «Аспирина» или его аналогов, для получения двух эффектов от одного лекарства – «разжижения» крови и противовоспалительного действия. При синдроме Дресслера использование в лечении ацетилсалициловой кислоты является обязательным.
- При отсутствии эффекта – к терапии возможно добавление «Колхицина» для снижения активности воспалительного процесса и устранения симптомов. Однако в РФ данный фармакопрепарат не используется и не продается, поэтому его доставка возможна только при заказе из других стран.
При высокой активности воспалительного процесса имеет место назначение гормонов-глюкокортикостероидов, которые обладают угнетающим действием на иммунитет. Продолжительность их использования не должна превышать 7-10 дней, за исключением случаев тяжелого течения синдрома постинфарктного повреждения.
Большой объем жидкости при экссудативных плеврите и/или перикардите ставит вопрос о необходимости пункции – прокола полостей иглой с последующим удалением лишнего экссудата. Процедура проводится только при угрозе сдавления сердца с последующим нарушением его сократимости, «спадении» части легких и ухудшения в них газообмена, при сбое в работе окружающих органов (сдавлении пищевода, сосудисто-нервных пучков и т.д.).
Осложнение и прогноз
Синдром Дресслера после инфаркта имеет благоприятный прогноз при своевременно начатом лечении и отсутствии сопутствующих тяжелых болезней. Частота развития осложнений составляет менее 7%, а вероятность повторного возникновения постинфарктного повреждения – менее 3%.
К наиболее частым осложнениям, по данным Европейской ассоциации кардиологов, относятся:
- Тампонада сердца – при быстром нарастании объема экссудата между перикардиальными листками сердце может сильно сдавливаться извне. Одновременное давление на все стенки органа приводит к невозможности его адекватного сокращения и расслабления. В результате кровь не «прокачивается» по организму и ткани испытывают выраженный дефицит питательных веществ и кислорода. Смертельно-опасное осложнение, требующее экстренной эвакуации избыточной перикардиальной жидкости.
- Ателектаз легкого – «спадение» органа, возникающее из-за сильного давления на него извне. Болезнь приводит к нарушению газообмена и уменьшению количества получаемого организмом кислорода. У пациента развивается одышка, нарушение кислотно-щелочного состояния крови и «кислородное голодание» внутренних органов.
- Констриктивный перикардит – при высокой активности воспаления в перикарде и отсутствии терапии, сухой перикардит может переходить в констриктивный. Это вариант заболевания, при котором листки перикарда слипаются и утолщаются, что приводит к сдавлению сердечной мышцы. Лечение хирургическое – заключается в рассечении и удалении околосердечной сумки, что приводит к «освобождению» сердца и восстановлению его нормальной сократимости.
Профилактика
Профилактика синдрома Дресслера и его осложнений заключается в:
- своевременном обращении за медицинской помощью при развитии инфаркта;
- раннем назначении лекарств, растворяющих тромбы и «разжижающих» кровь;
- назначении «Колхицина» при высокой активности постинфарктного повреждения сердца.