Если симптомы предынфарктного состояния удается выявить, то это способно спасти от инвалидности и смерти. Поражение сердца не развивается на пустом месте – ему всегда будут предшествовать те или иные изменения в организме. Иногда они протекают бессимптомно, но их всегда можно выявить при помощи симптомов, данных обследований. Сегодня инфаркт занимает лидирующие позиции как причина смертности. Самое лучшее его лечение – профилактика, которая проводится при помощи лекарств, операций, изменения образа жизни.
Особенности предынфарктного состояния, его отличие от инфаркта
Если говорить о том, как распознать предынфарктное состояние, изначально следует разобраться, чем оно отличается от уже свершившегося инфаркта.
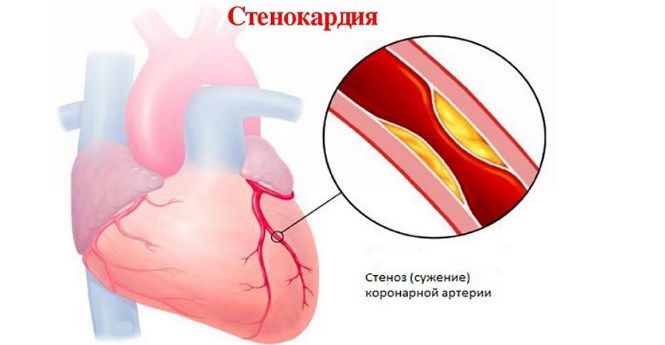
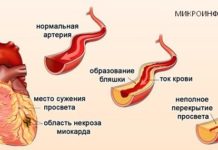
Инфаркт – гибель участка миокарда в связи с нарушением его кровоснабжения. В основе всегда лежит перекрытие просвета (окклюзии) ветвей коронарной артерии, что приводит к нарушению доступа кислорода к кардиомиоцитам. Клетки гибнут не сразу, а через несколько часов после окклюзии сосуда. В редких случаях кровоток способен восстановиться за счет расширения сосуда или растворения тромба, что препятствует некрозу клеток сердечной мышцы.
До развития инфаркта миокарда артерия уже поражена атеросклерозом и ее просвет сужен. Это приводит к частичному нарушению тока крови. Зона сердечной мышцы, питаемая подобной суженой артерией, на определенном этапе начинает испытывать кислородное голодание, особенно при физической нагрузке, эмоциональных стрессах. Часть кардиомиоцитов впадает в состояние сна, чтобы не погибнуть и отдать свою долю кислорода другим клеткам.
Таким образом, предынфарктное состояние рассматривается и как острый процесс, и как хронический. В первом случае все происходит в считаные часы. Этот процесс расценивается как острый коронарный синдром (ОКС). Во втором – все продолжается годами и проявляется стенокардией, общим снижением сократительной способности сердца.
Причины развития предынфарктного состояния
В подавляющем большинстве случаев причина окклюзии ветвей коронарных артерий – формирование тромба. Он, в свою очередь, никогда не возникает в просвете здоровых сосудов. В основе всегда лежит образование атеросклеротических бляшек, которые с возрастом растут и постепенно уменьшают просвет артерий. В свою очередь, атеросклероз – мультифакторное заболевание, которое развивается на фоне отягощенной наследственности, неправильного питания и образа жизни, избыточной массы тела, сопутствующих патологий.
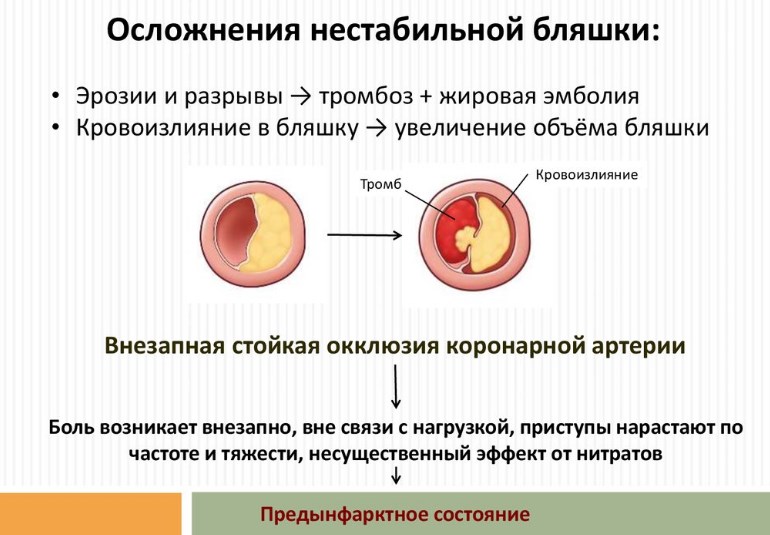
Атеросклеротическая бляшка постепенно увеличивается в размерах. При этом она никак не будет себя проявлять, пока не перекроет 70% или более от диаметра сосуда. С другой стороны, целая бляшка в состоянии вызвать приступы стенокардии, но никак не тромбоз с инфарктом. Гибель сердечной мышцы грозит тогда, когда это образование из-за своих чрезмерных размеров или внутренних изменений (отложение солей кальция, разрастание соединительной ткани) начинает изъязвляться, разрушаться. Эти процессы приводят к активации свертывающей системы крови и тромбообразованию внутри сосуда.
Объединенная группа специалистов из Америки, Европы и Всемирной кардиологической федерации разделила инфаркт миокарда на 5 типов:
- Спонтанный. Развивается в связи с изменениями в бляшке (эрозии, появление трещин и пр.).
- Вторичный. Происходит из-за нарушения поступления кислорода к миокарду на фоне спазма артерий, поступления образовавшегося тромба из других сосудов и отделов сердца, анемии, нарушения ритма, повышенном или пониженном давлении.
- Внезапная коронарная смерть. Развивается до выявления конкретной причины инфаркта, иногда до обнаружения самой гибели миокарда.
- Связанный с чрескожным коронарным вмешательством (ЧКВ). Подразделяется на два вида:
- Происходит непосредственно во время выполнения ЧКВ.
- Развивается в связи с тромбозом установленного при помощи ЧКВ стента.
- Связанный с аортокоронарным шунтированием (АКШ). Происходит из-за тромбоза шунта.
Симптомы предынфаркта
Условно признаки предынфарктного состояния можно разделить на те, которые возникают за несколько недель, месяцев, и на те, что проявляются за несколько часов, дней. В практической медицине подобная терминология не используется. Если речь идет о долгосрочной перспективе, то, согласно современным стандартам, принято оценивать факторы риска и развития сердечно-сосудистых осложнений в течение ближайших 10 лет. Непосредственно перед инфарктом некоторые авторы выделяют продромальный период (период неспецифических симптомов).
Таким образом, предынфарктное состояние условно разделим на три стадии:
- Изменения в организме, которые формируют «почву» для инфаркта.
- Период неспецифических симптомов.
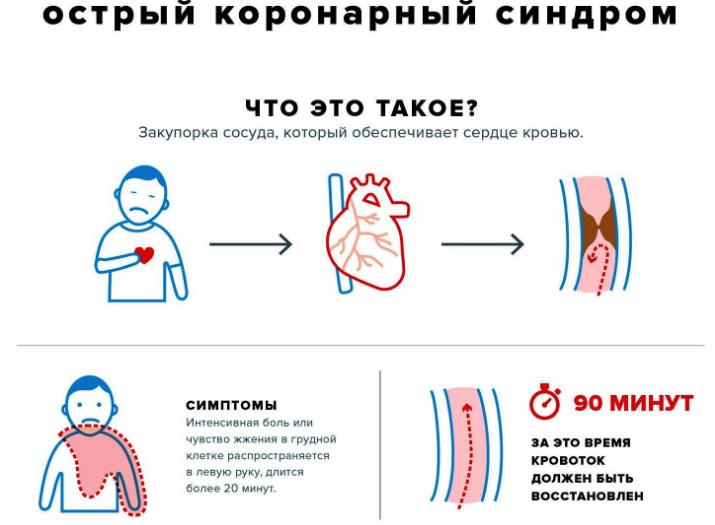
- Острый коронарный синдром – состояние, когда до получения всех анализов невозможно определить наступила гибель миокарда или нет.
Состояния, которые способствуют развитию инфаркта
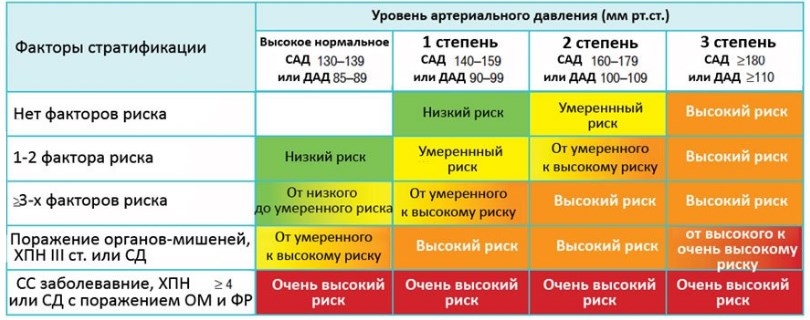
Риск фатальных осложнений со стороны сердечно-сосудистой системы (инфаркты, инсульты) рассчитывается на основании шкалы SCORE. Она позволяет оценить с каким шансом (в процентах) в течение ближайших 10 лет произойдет инфаркт или инсульт.
Также учитывает основные факторы риска:
- Цифры артериального давления.
- Пол.
- Возраст.
- Табакокурение.
- Уровень холестерина крови.
Однако шкала SCORE не идеальна. Она не подойдет для пациентов молодого возраста (до 40 лет), не учитывает сопутствующие заболевания, наследственность, образ жизни и многие другие нюансы. Тем не менее для первичной оценки риска в амбулаторных условиях или дома она подходит.
Среди факторов, которые существенно повышают риск тромбоза коронарной артерии, выделяют:
- Ранняя сердечно-сосудистая патология у близких родственников.
- Мужской пол.
- Возраст старше 40 лет.
- Никотиновая зависимость.
- Повышенное артериальное давление (более 140/90 мм рт. ст.).
- Высокий уровень общего холестерина (более 5,0 ммоль/л).
- Высокий уровень липопротеидов низкой плотности и триглицеридов даже при нормальном уровне общего холестерина.
- Ранее развитие признаков атеросклероза.
- Сахарный диабет и прочая эндокринная патология.
- Избыточный вес.
- Малоподвижный образ жизни.
Ишемическая болезнь сердца
В раздел ишемической болезни сердца (ИБС) входят все состояния, связанные с нарушением кровотока по артериям, питающим миокард. К таковым патологиям относятся: стабильная и нестабильная стенокардия, инфаркты, диффузный кардиосклероз.
В той или иной степени появление признаков ИБС следует расценивать как шаг в сторону инфаркта миокарда (ИМ). Все эти процессы – звенья одной цепи и связаны с нарушением коронарного кровотока.
Стенокардия напряжения – приступ боли в области сердца, связанный с физической или эмоциональной нагрузкой. Болевой синдром следствие кислородного голодания миокарда. Стабильная стенокардия характеризуется постоянством симптомов, возникающих при нагрузках. Нестабильная стенокардия – впервые возникшие симптомы заболевания либо симптомы на фоне меньшей нагрузки, ранее переносившейся нормально.
Нестабильная стенокардия в отсутствии терапии существенно повышает риск развития ИМ. При этом длительное сохранение стабильной стенокардии даже несколько улучшает прогноз относительно ИМ. За продолжительный отрезок времени успевают сформироваться сосудистые коллатерали, которые существенно уменьшат зону некроза в случае развития инфаркта.
Острый коронарный синдром
В клинической практике существует понятие острого коронарного синдрома. Это состояние, когда присутствует клиника, похожая на инфаркт или прогрессирующую стенокардию, но по данным ЭКГ и лабораторных тестов достоверно установить диагноз не представляется возможным. По сути, ОКС – промежуток времени, когда достоверно неизвестно погиб участок миокарда или еще нет.
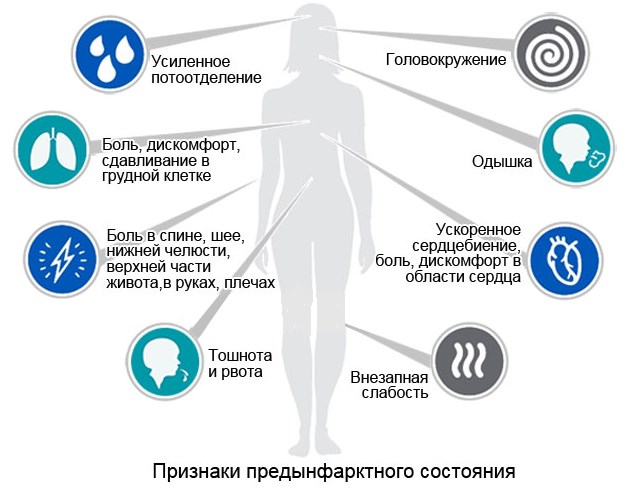
Симптомы у нестабильной стенокардии и инфаркта миокарда часто крайне похожи между собой. В классическом варианте они проявляются болью давящего, пекущего характера в области сердца, левой половины грудной клетки. Продолжаются они более 20 минут и не устраняются приемом нитратов. Могут отдавать в левую руку, лопатку, спину, нижнюю челюсть. Реже протекают в виде болей вверху живота, имитируя проблемы с пищеварительной системой.
При ОКС артериальное давление (АД) может повышаться, понижаться или оставаться в пределах нормы. Развивающиеся нарушения ритма могут вызвать недостаточность кровообращения, повлекшую за собой падение АД, нарушение сознания.
Продромальный период
Некоторые авторы выделяют продромальный период ИМ. Он длится от нескольких дней до недели. Симптомы на этом этапе крайне неспецифичны и по ним практически невозможно предугадать развитие инфаркта.
Как правило, они определяются уже постфактум:
- Начинается после физического или эмоционального перенапряжения. Иногда связан с незначительными, но постоянными стрессами.
- Появление приступов стенокардии или их учащение, а также их развитие при незначительной физической нагрузке – все это трактуется как нестабильная стенокардия.
- Снижение эффективности нитратов (нитроглицерин, «Нитролонг» и пр.).
- Быстрая утомляемость.
- Ничем не мотивированное чувство слабости.
- Ухудшение эмоционального фона, чувство тревоги, расстройства сна.
Отличие у мужчин и женщин
Сами симптомы предынфарктного состояния у женщин и мужчин ничем не отличаются. Здесь основную роль играет возраст. Так, мужчины более склонны к ранним инфарктам, начиная с 40 лет, как и к другим заболеваниям сердечно-сосудистой системы. У женщин ИМ развивается в более пожилом возрасте, как правило, после наступления климакса.
Важную роль играет наличие сопутствующих патологий. Сахарный диабет, возраст свыше 70 лет часто вызывают стертую клинику инфаркта. Иногда ИМ диагностируется уже в рубцовой стадии у таких людей случайно через несколько месяцев или лет. Это связано с нарушением болевой чувствительности на фоне возрастных изменений, эндокринной патологии.
Диагностика ПС
Определить предынфарктное состояние в подавляющем большинстве случаев не представляет труда. В подавляющем большинстве случаев это нестабильная стенокардия или ОКС, который, собственно, может в итоге оказаться стенокардией. Важно проведение дифференциальной диагностики ИМ и предынфарктного состояния. Заболеваниям со стороны сердца, наличие атеросклероза также следует в какой-то степени расценивать как предынфарктное состояние.
Правильное проведение диагностики особо важно в отношении нестабильной стенокардии и острого коронарного синдрома. Несколько реже требуется выявление эпизодов безболевой ишемии (кислородного голодания) миокарда у пациентов с сахарным диабетом и людей пожилого возраста.
Основную роль, помимо клиники, играют:
- Регистрация ЭКГ, в т. ч. суточное Холтеровское мониторирование.
- Определение уровня сердечных маркеров крови (тропонины T и I).
- Прохождение ЭхоКГ (УЗИ сердца).
- Применение коронарографии.
- Измерение уровня АД, подсчет частоты сердечных сокращений (ЧСС).
На догоспитальном этапе
В домашних условиях достоверно поставить диагноз невозможно. Заподозрить предынфарктное состояние можно только на основании клиники нестабильной стенокардии/ОКС и отсутствия эффекта от приема нитратов. Кроме этого, поможет регистрация уровня АД и ЧСС. Резкое падение или подъем давления, урежение или учащение пульса или его неритмичность должны сильно насторожить.
Бригада скорой медицинской помощи существенно помогает в постановке диагноза. Банальная регистрация ЭКГ позволит оценить состояние миокарда, выявить нарушения ритма, признаки ишемии или некроза сердечной мышцы. Важно помнить, что в первые минуты и часы после окклюзии коронарной артерии электрокардиограмма может оставаться без каких-либо патологических изменений.
В условия лечебного учреждения
В стенах стационара важны лабораторные и инструментальные методы диагностики. Особую роль играет лабораторное определение уровня сердечных маркеров крови:
- Миоглобин. Повышается уже в первые 30-120 минут после гибели участка сердечной мышцы, однако, не обладает высокой специфичностью. Исследование дает ложноположительные результаты при повреждениях скелетной мускулатуры, перенесенных операциях, травмах.
- Креатинкиназа-МВ. Более специфична, чем миоглобин, но повышается только через 2-4 часа. Также ее уровень возрастает при нарушении функции почек, сердечной недостаточности.
- Тропонины. Высокочувствительные тесты, однако, они повышаются только через 4-10 часов с момента инфаркта.
ЭхоКГ носит вспомогательный характер. Исследование предоставляет возможность косвенно судить о наличии зоны гибели миокарда.
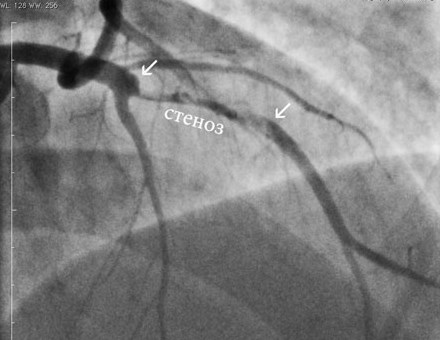
Наиболее достоверным способом дифференциальной диагностики инфаркта миокарда с нестабильной стенокардией выступает коронарография. Во время этого исследования контрастное вещество вводится в коронарные артерии, выявляя области сужения сосудов и участки их окклюзии. В случае необходимости сразу во время процедуры возможно восстановление кровотока по инфаркт-зависимой артерии.
К сожалению, данное исследование требует наличия дорогостоящей аппаратуры и высококвалифицированных кадров, из-за чего проводится только в крупных медицинских учреждениях. Пациент не всегда успевает попасть на коронарографию в первые часы инфаркта или предынфарктного состояния.
Лечение
Лечение в отношении предынфарктного состояния крайне многогранно. Если речь идет о профилактике ИМ как такового, то важен постоянный прием лекарств в отношении уже имеющихся хронических заболеваний как сердечно-сосудистой, так и других систем. Совершенно иначе ведутся пациенты с ОКС и нестабильной стенокардией.
Первая помощь
Главное – знать, что делать до приезда скорой помощи в случае предынфарктного состояния. Пациента необходимо лечить официальными препаратами, любые народные средства будут просто недостаточно эффективны в отношении острой патологии.
В первую очередь необходимо вызвать скорую медицинскую помощь (СМП), измерить артериальное давление и посчитать пульс. После этого начинается оказание неотложной помощи, которая обязательно включает:
- Прием нитроглицерина или других быстродействующих нитратов. Принимается по 1 таблетке под язык 3 раза с интервалом в 5 минут. Нитраты расширяют сосуды сердца, улучшая кровоснабжение миокарда.
- Прием ацетилсалициловой кислоты («Аспирин», «Кардиомагнил», «Аспекард» и пр.) и/или клопидогрела. Однократно принимается 300 мг «Аспирина» и/или клопидогрела. Меньшая, как и большая, дозировка не окажут необходимый эффект. Эти препараты препятствуют дальнейшему образованию тромбов.
- Бета-блокаторы. Применяются при тахикардии и нарушениях ритма. Чаще всего используется метопролол по 5 мг каждый 5 минут до достижения ЧСС 60 в мин. Не применяется при АД менее 100/70 мм рт. ст. Бета-блокаторы также снижают потребность миокарда в кислороде.
- Ингибиторы АПФ. Применяются при высоком (для снижения АД) или нормальном (для уменьшения нагрузки на миокард) давлении. При неотложной помощи следует использовать каптоприл по 25 мг.
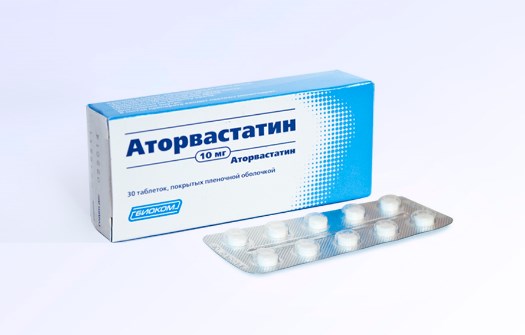
- Статины. Стабилизируют атеросклеротическую бляшку. Таблетки статинов разжевываются и проглатываются. В странах СНГ рекомендовано применять сразу 80 мг аторвастатина или 40 мг розувастатина. Американские исследования утверждают, что эффективнее принимать сразу по 200 мг аторвастатина или 100 мг розувастатина.
Бригада СМП продолжает начатое лечение. Она также может вводить наркотические анальгетики для устранения болевого синдрома, восстанавливать сердечный ритм медикаментозно или при помощи электрокардиоверсии, бороться с прочими симптомами и осложнениями. Далее пациент транспортируется в больницу для коронарографии. Если процесс займет более 120 минут и имеются ЭКГ-критерии ИМ, то проводится тромболизис.
Реанимационные мероприятия (непрямой массаж сердца, искусственная вентиляция легких, дефибрилляция) осуществляют только при признаках клинической смерти.
Лечение в стационаре
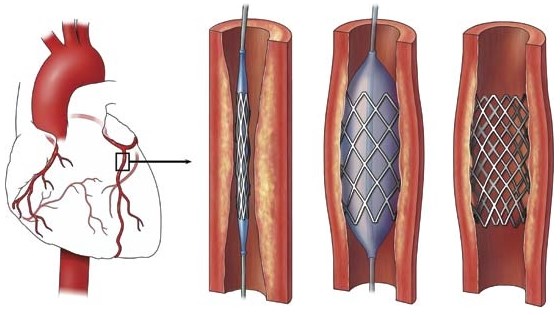
В зависимости от структуры лечебных учреждений в конкретном территориальном образовании, пациент может попасть в терапевтическое, кардиологическое, инфарктное отделения, реанимацию или на койки палаты интенсивной терапии. Помимо продолжающейся медикаментозной терапии, проводится коронарография. Если имела место окклюзия артерий сердца, то устанавливается стент, восстанавливающий кровоток. В случае с нестабильной стенокардией возможно плановое стентирование, которое обеспечит профилактику ИМ.
Прогноз и профилактика
Все случаи предынфарктных состояний, как и самих инфарктов, крайне разнообразны и какой-либо прогноз во многом зависит от конкретного пациента. Важную роль играет степень и место сужения артерии, сопутствующая патология, имеющиеся заболевания сердца.
Если ИМ все-таки случился, то больничный выдается на 3-4 месяца. Сроки нетрудоспособности при стенокардии составляют порядка 10-15 дней. Важную роль играет дальнейшее состояние пациента. При тяжелых последствиях возможно продление больничного до 60 дней и в некоторых случаях оформление инвалидности.
Реабилитационный период включает в себя подбор и постоянный прием медикаментов, правильное питание, дозированная физическая нагрузка. Диета должна ограничивать потребление соли до 1,5 г в сутки, исключить прием жирной и жареной пищи.
Для полноценного восстановления трудоспособности может понадобиться проведение стентирования в плановом порядке. В целом реабилитация после нестабильной стенокардии занимает значительно меньше времени и сил, чем после инфаркта миокарда. Однако без соответствующих мер риск развития ИМ крайне высок.