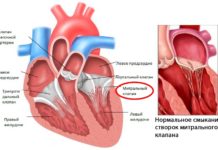
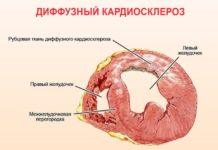
Сердечный приступ — острая, внезапно возникающая боль кардиогенного характера, спровоцированная ишемическим поражением миокарда. Чаще возникает у людей старшего возраста, страдающих ИБС, гипертонической болезнью, выраженным атеросклеротическим поражением коронарных сосудов. Сравнительно легко купируется применением нитратов короткого действия. При отсутствии своевременной помощи может стать причиной некроза сердечной стенки.
Патогенез
Основной патогенетический механизм сердечного приступа — несоответствие потребности миокарда в кислороде и возможностей коронарного кровотока. Это становится возможным при уменьшении просвета сосудов за счет накопления в них атеросклеротических масс. Под действием провоцирующих факторов происходит увеличение метаболических потребностей тканей сердца, выброс адреналина и других сосудосуживающих веществ, что еще больше нарушает проходимость сосудов.
Возникают явления ишемии, сопровождающиеся выраженным болевым синдромом и другими характерными клиническими признаками. Потребность сердечной мышцы в кислороде зависит от уровня сократимости миокарда, степени напряжения стенок левого желудочка, пульса.
На величину коронарного кровотока влияет три основных фактора:
- разница между диастолическим давлением в аорте и левом желудочке;
- сопротивление внутрисердечных артерий;
- частота сердечных сокращений.
При длительном течении сердечного приступа ишемизированные участки миокарда могут подвергаться некрозу. Подобное чаще происходит при обтурации артерии тромбом, однако, возможно и во время длительного сосудистого спазма. Возникает острый инфаркт миокарда, который нередко становится причиной летального исхода.
Классификация ишемической болезни
В основу современной классификации ишемической болезни положены условия возникновения приступов и особенности их течения. Различают следующие разновидности патологии:
- Внезапная сердечная смерть. Симптомы сердечного приступа развиваются на фоне полного внешнего здоровья. До этого момента заболевание протекает без явной клинической картины. На фоне кислородного голодания миокарда возникают летальные аритмии, которые приводят к фибрилляции желудочков и остановке кровообращения.
- Стабильная стенокардия напряжения (ССН). Приступы возникают после перенесенной физической нагрузки, сильных эмоций, обильного приема пищи, курения. У молодых людей может наблюдаться так называемый «феномен разминки» — исчезновение боли при увеличении интенсивности физической работы. Это объясняется открытием сосудистых коллатералей. В большинстве случаев негативные явления исчезают после устранения провоцирующего фактора и приема нитроглицерина. Их продолжительность составляет 1-15 минут.
- Нестабильная стенокардия. Боль возникает в ночное время или в состоянии покоя. Отмечается увеличение количества, выраженности, продолжительности приступов. Возможно снижение или полное отсутствие эффекта от приема нитратов короткого действия.
- Вариантная стенокардия Принцметала. Характеризуется появлением типичных ангинозных болей ночью или в ранние утренние часы. Время приступа может превышать 15 минут. На его высоте возникают желудочковые аритмии или атриовентрикулярные блокады. Основная причина — преходящий спазм венечных артерий. Эта разновидность патологии считается довольно редкой, точная ее распространенность неизвестна.
Наиболее часто встречается стабильный вариант стенокардии. Он диагностируется у 4-7% мужчин в возрасте 45-60 лет. В возрастной группе 65-84 года этот показатель увеличивается до 14%. Симптомы сердечного приступа у женщин средней возрастной группы определяются в 5-7% случаев. Позднее цифра достигает 12% от их общего числа.
ССН разделяется на несколько функциональных классов, описанных в нижеследующей таблице:
|
Функциональный класс |
Особенности |
| I | При обычном уровне физической активности приступ не развивается. Патологические явления возникают только при значительной нагрузке, многократно превышающей привычную. |
| II | Умеренное ограничение активности. Сердечный приступ возникает при длительном подъеме по лестнице, быстрой ходьбе, психологическом стрессе. |
| III | Значительное ограничение активности. Симптоматика развивается при непрерывной ходьбе на расстояние больше 500 метров, неспешном подъеме на 1 пролет стандартной внутридомовой лестницы. |
| IV | Ангинозные боли появляются при малейшей физической нагрузке или в состоянии покоя. |
Причины и группы риска по ИБС и сердечному приступу
Как уже было сказано, основной причиной сердечного приступа является спазм венечных артерий на фоне их атеросклеротического поражения. Причины, по которым происходит формирование бляшек, разделяются на модифицируемые и немодифицируемые.
К числу первых относится:
- курение табака;
- злоупотребление алкоголем;
- сахарный диабет;
- низкий уровень физической активности;
- клиническое ожирение;
- артериальная гипертензия;
- повышенный уровень липидов низкой плотности в крови.
В список немодифицируемых факторов входит возраст старше 45 лет, отягощенный семейный анамнез, мужской пол. Признаки сердечного приступа у женщин среднего возраста обнаруживаются реже. Это объясняется более поздним началом поражения интимы сосудов.
Особенности работы гормональной системы женщины до момента климакса делают образование липидных отложений невозможным. В определенной степени риск возникновения ишемической болезни повышается у жителей крупных городов и экономически отсталых государств.
Помимо атеросклероза, к возникновению приступов ангинозной боли могут приводить и другие заболевания:
- синдром Марфана;
- синдром Элерса-Данло, сопровождающийся расслоением корня аорты;
- болезнь Кавасаки;
- бактериальный эндокардит;
- коронарные васкулиты;
- стенозирование артерий после пересадки сердца.
Процент встречаемости сердечных приступов, этиологически не связанных с ИБС, достаточно мал. Суммарно он не превышает 5%.
Симптомы сердечного приступа и диагностика
Распознать сердечный приступ можно по появлению характерной боли за грудиной сжимающего характера. Большинство пациентов сообщает, что сердце «как будто кто-то взял в кулак». Подобные явления могут развиваться после физического или психоэмоционального напряжения, выкуривания сигареты, употребления алкоголя, в покое и даже во сне. Кардиалгия обычно бывает распространенной, иррадиирующей в левую руку, плечо, ногу, шею, лопатку. Симптомы истинного сердечного приступа чаще возникают у мужчин.
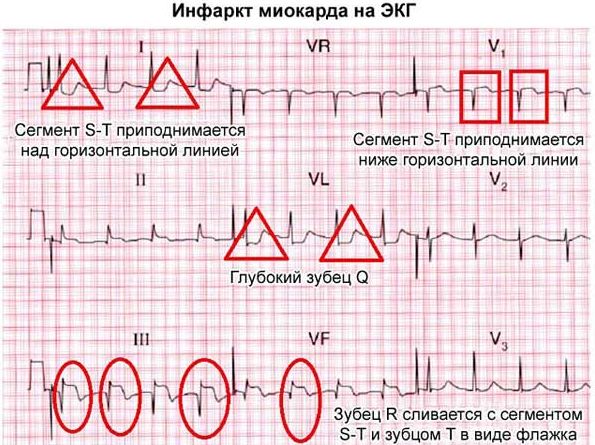
Стенокардия, протекающая в форме кратковременных эпизодов, не приводит к появлению других клинических признаков. Если приступ затягивается более 15 минут, а нитраты не дают ожидаемого эффекта, следует предположить развивающийся инфаркт миокарда. Интенсивность болевых ощущений при этом более высокая, чем при неосложненном спазме сердечных артерий. Основой диагностики считается электрокардиография. На пленке обнаруживается элевация или депрессия сегмента ST, инверсия зубца T, выпадение зубца R.
Обратите внимание: Нужно понимать, что некоторые ЭКГ признаки инфаркта могут возникать и при других, менее опасных состояниях. Диагноз ставится только на основании комплексной оценки результатов аппаратных исследований, клинической картины и лабораторных тестов.
Иногда клиника, сходная с сердечным приступом, возникает на фоне остеохондроза или позвоночной грыжи. В таких случаях несколько отличается характер боли. Пациент жалуется на колющие или режущие ощущения, может точно указать их локализацию. При пальпации проблемного участка человек отмечает резкое усиление болезненности, чего при истинных коронарных болях не наблюдается. Также интенсивность патологии увеличивается во время вдоха, из-за растяжения грудной клетки. Эффект от применения нитратов полностью отсутствует.
Неприятные ощущения в груди порой встречаются и во время панической атаки. Сопутствующие симптомы: потливость, тошнота, ощущение нереальности происходящего, удушье, сердцебиение, паника, мышечное напряжение, одышка. Болезненность при этом не ограничивается левой половиной тела, носит волнообразный характер, достигает пика через 10-15 минут. Истинный сердечный приступ к этому времени уже идет на убыль. У больного присутствуют иррациональные страхи, не имеющие под собой объективных причин.
Первая помощь при сердечном приступе
Кардиогенные боли обычно развиваются вне медицинской организации, в домашних условиях. Поэтому ответ на вопрос о том, что делать при сердечном приступе, должен знать каждый человек. Спасательные мероприятия зависят от того, страдал ли больной стенокардией раньше, удалось ли купировать приступ в первые минуты, есть ли в наличии необходимые лекарственные препараты.
Доврачебная помощь
При появлении болей за грудиной пострадавшему следует придать полусидячее положение, расстегнуть стесняющий ворот одежды, обеспечить приток свежего воздуха. В случаях, когда точно определить причину болезненности не удается, давать нитраты запрещено. Допустимо использовать одну-две таблетки «Валидола», который способствует рефлекторному расширению сосудов сердца. Если состояние не улучшилось через 5 минут, необходимо вызвать бригаду скорой медицинской помощи.
При диагностированной ранее стенокардии человеку придают полусидячее положение, дают под язык одну таблетку нитроглицерина. Возможно сублингвальное применение препаратов «Нитроспрей» или «Изокет». Жидкие формы действуют более мягко, при этом обеспечивая достаточный антиангинальный эффект. Если боль не проходит в течение 5 минут, следует вызвать бригаду медиков. До их приезда допускается повторное использование нитропрепаратов. Необходимо учитывать, что медикаменты этой группы способны резко снижать артериальное давление. Перед их введением рекомендуется произвести тонометрию.
Важно: Побочным действием нитратов является головокружение и сильная головная боль. Эффект обусловлен синдром обкрадывания, выявляется у 30% больных. Устранить его можно с помощью таблетки «Валидола», которые человек должен рассосать во рту. Использовать антиангинальные лекарства допустимо только в том случае, если пациент сидит или лежит на кровати.
Специализированная медицинская помощь
В соответствии со стандартами оказания экстренный и неотложной медицинской помощи, первоначальным спасательным мероприятием считается тонометрия и регистрация электрокардиограммы. Если данные об инфаркте миокарда отсутствуют, врач скорой помощи может купировать приступ с помощью нитратов.
При наличии специфических изменений на ЭКГ, а также при впервые выявленной стенокардии или отсутствии ожидаемого эффекта от использования нитроглицерина помощь оказывают в соответствии со следующим алгоритмом:
- 1-2 дозы спрея «Изокет» под язык под контролем АД.
- Постановка периферического венозного катетера.
- «Морфин» в дозе 10 мг уколом внутривенно дробно, разведенный физиологическим раствором натрия хлорида.
- Гепарин 4000 международных единиц.
- «Брилинта» 120 мг per os.
- Ацетилсалициловая кислота 250-500 мг для разжевывания во рту.
После осуществления всех необходимых мероприятий больного госпитализируют в региональный сосудистый центр для проведения коронарографии и стентирования коронарных сосудов, если таковое потребуется.
Лечение ишемической болезни сердца и ОИМ
Основой терапии хронической ИБС считается модификация корректируемых факторов риска и комплексное медикаментозное лечение. Прием лекарственных препаратов производится неопределенно долго, обычно на протяжении всей жизни пациента. При значительном атеросклеротическом поражении сосудов используется хирургическая реваскуляризация миокарда: коронарное шунтирование или баллонная ангиопластика со стентированием. Важную роль играет соблюдение лечебно-охранительного режима и диеты.
Терапевтические способы
Для предотвращения сердечных приступов используются схемы, которые включают в себя лекарства следующих фармакологических групп:
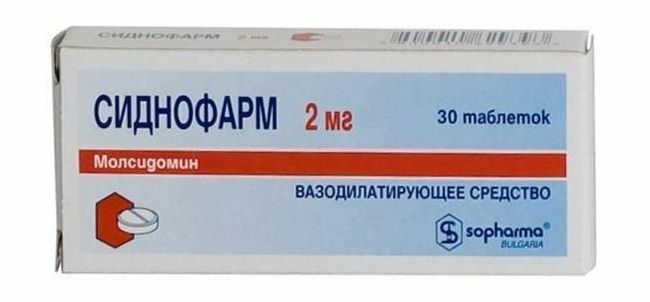
- Нитраты длительного действия («Кардикет», «Моно Мак Депо», «Нитроглицерин форте»). Антиангинальное действие сохраняется в течение 8-12 часов. При длительном использовании могут вызвать развитие толерантности. Чтобы избежать этого, лекарства принимают ассиметрично, обеспечивая безнитратный период длительностью 6-8 часов. Альтернативой считается прием препарата «Сиднофарм», действующее вещество которого сходно с нитроглицерином, однако не является его аналогом.
- Бета-адреноблокаторы («Атенолол», «Карведилол»). Снижают потребность миокарда в кислороде, уменьшают частоту сердечных сокращений, способствуют некоторому уменьшению сократимости коронарной стенки. Средства этой категории удлиняют время диастолы, что увеличивает продолжительность кровенаполнения венечных сосудов. Во время лечения возможна брадикардия, блокады проводимости, бронхоспазм, нарушение сна, половая дисфункция.
- Антиагреганты («Аспирин-кардио», «Клопидогрел»). Используются для подавления агрегации тромбоцитов и профилактики формирования тромбов в коронарных артериях. При длительном приеме повышают риск внутренних кровотечений, развития язвы желудка или двенадцатиперстной кишки.
- Статины («Розукард», «Реддистатин»). Необходимы для снижения уровня холестерина в крови, что уменьшает вероятность всех сердечно-сосудистых осложнений. С этой целью могут использоваться и другие медикаменты, обладающие сходным действием — фибраты, никотиновая кислота. Терапия проводится в комплексе с липидоснижающей диетой.
- Ингибиторы АПФ («Периндоприл», «Рамиприл»). Снижают риск развития инфаркта миокарда, инсульта и других проявление сосудистой недостаточности. Назначаются пациентам, страдающим ишемической болезнью сердца в сочетании с хронической патологией почек или сопутствующей артериальной гипертензией. Не следует использовать комбинации ингибиторов АПФ с блокаторами ангиотензиновых рецепторов.
- Антагонисты кальция («Амлодипин», «Нифедипин»). Уменьшают ЧСС, снижают сократимость миокарда, обладают антиаритмическим влиянием. Используются как замена бета-адреноблокаторов, если назначение последних невозможно. Наилучший эффект проявляется у пациентов с вазоспастической формой стенокардии. Противопоказаны при синдроме слабости синусового узла, нарушении атриовентрикулярной проводимости, выраженной сердечной недостаточности, критической брадикардии.
Оперативное пособие
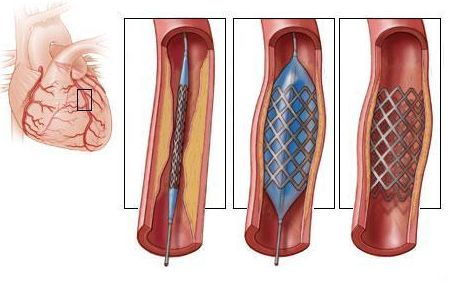
Основной операцией, которую рутинно проводят больным с хронической ИБС, является стентирование коронарных артерий. Суть вмешательства заключается во введении в место наибольшего сужения сосуда специального стента, который расширяет пораженную зону и восстанавливает ее проходимость. Стент изготавливается из инертных материалов, не вступающих в реакцию с тканями и жидкостями организма. Работа выполняется под контролем рентгена, доступ через лучевую или бедренную артерию. Анестезия местная, необходимости в общем наркозе нет. Проведенная реваскуляризация не избавляет пациента от необходимости ежедневного приема антиагрегантных средств.
Более сложное и рискованное вмешательство — шунтирование коронарных артерий. Используется при стенозе основного ствола левой коронарной артерии более 50%, множественной окклюзии сосудов, предшествующем неэффективном стентировании. Представляет собой операцию на открытом сердце, часто с использованием аппарата искусственного кровообращения. В ходе работы хирург формирует шунты — фактически новые сердечные артерии. Процедура связана с высоким риском для жизни. Поэтому она осуществляется только в тех случаях, когда другие методы борьбы с приступами не позволяют достигнуть приемлемого результата.
Лечебно-охранительный режим
Должен соблюдаться всеми пациентами с диагностированной ИБС. Необходимо устранить внешние причины сердечного приступа.
Человеку следует соблюдать рекомендации врачей:
- Отказ от курения. Если пациент не может справиться с зависимостью самостоятельно, требуется консультация нарколога. Для облегчения абстиненция используется препараты заместительной терапии, работа с психологом, групповые занятия.
- Контроль массы тела. Избыточный вес повышает вероятность сердечного приступа и смерти больного по причинам, связанным с сердечно-сосудистыми заболеваниями. При индексе массы тела более 30 назначается медикаментозное лечение ожирения. Если показатель ИМТ ниже указанного значения, снижение веса достигается за счет соблюдения диеты и специально подобранного комплекса ЛФК. Упражнения должны выбираться с учетом основного диагноза.
- Физические нагрузки. Всем пациентам с ишемической болезнью рекомендуется ходьба в среднем темпе в течение 30-40 минут ежедневно. Исключение — больные с тяжелыми формами патологии и значительным снижением толерантности к физическим нагрузкам.
- Коррекция сопутствующих заболеваний. В обязательном порядке проводится лечение артериальной гипертонии. Рабочий уровень АД не должен превышать 139/89 мм рт. ст. Также осуществляется контроль сахара крови. Пациенты с гипергликемией получают средства, предназначенные для нормализации уровня глюкозы.
Диета
При ишемической болезни сердца показано соблюдение диеты № 10 по Певзнеру. Её цель — уменьшение нарушений обмена веществ, замедление развития атеросклероза, стимуляция кровообращения, снижение избыточной массы тела, питание без перегрузок сердечно-сосудистой и центральной нервной системы. В рационе должно быть уменьшено содержание легкоусвояемых углеводов и животных жиров. Объем белковых компонентов не требует коррекции.
Химический состав суточного набора питания следующий:
- белки — 90-100 г;
- жиры — 70 г;
- углеводы — 300 г;
- общая калорийность — 2200 ккал;
- жидкость — 1,2 литра;
- соль — менее 8 г;
- холестерин — 0,3 г.

Осложнения
Основное осложнение сердечного приступа — острый инфаркт миокарда. Возникает при окклюзии коронарной артерии тромбом или ее длительном спазме. Представляет собой жизнеугрожающее состояние, требующее экстренной госпитализации в реанимацию сосудистого центра.
Помимо сказанного, патология приводит к хронической сердечной недостаточности и недостаточности кровообращения. Основная симптоматика — отеки ног, живота верхних конечностей, анасарка. Пациенты страдают одышкой, неспособностью переносить даже минимальные физические нагрузки, частыми эпизодами коронарных болей. Возможно развитие сердечной астмы, кардиогенного отека легких.
Профилактика
Все существующие меры профилактики подразделяются на первичные и вторичные. Первичная профилактика — комплекс мероприятий, направленных на предотвращение развития болезни у здорового человека. Вторичная ее разновидность применяется в отношении больных, страдающих ИБС, чтобы предотвратить усугубление ситуации и развитие осложнений.
Первичная профилактика
Первичные профилактические мероприятия заключаются в бережном отношении к собственному здоровью. Следует придерживаться требований здорового образа жизни, исключить курение, злоупотребление алкоголем и другие модифицируемые факторы риска. Показаны регулярные занятия динамическими видами спорта. От чрезмерных физических нагрузок (тяжелая атлетика) лучше отказаться.
Питание должно быть умеренным, без излишков. Не следует употреблять в пищу большое количество жирных, соленых, трудноусваиваемых блюд. Чтобы предотвратить развитие атеросклероза сосудов, все указанные способы профилактики должны выполняться, начиная с молодого возраста.
Вторичная профилактика
Мероприятия вторичной профилактики сходны с таковыми, описанными в предыдущем разделе. В обязательном порядке исключаются факторы, способные спровоцировать приступ стенокардии. К физической работе следует отнестись с осторожностью. Комплекс упражнений должен подобрать врач и инструктор ЛФК. Чрезмерная нагрузка на уже поврежденную сердечно-сосудистую систему может стать причиной тяжелых осложнений.
Показан прием лекарственных средств, предназначенных для предотвращения эпизодов ишемии. Медикаменты следует пить ежедневно, в соответствии с назначенной схемой, тогда риски и последствия можно уменьшить. Небрежное отношение к терапии делает ее малоэффективной и повышает вероятность появления коронарных болей. Визиты к лечащему врачу осуществляются один раз в 6 месяцев или при любых ухудшениях самочувствия.
Прогноз
Прогноз при стабильной стенокардии напряжения благоприятный, если пациент соблюдает все рекомендации. Смертность не превышает 2% в год, основная ее причина — ОИМ. Прогностически неблагоприятными считаются эпизоды нестабильной стенокардии, которые сопровождаются длительными ночными приступами, депрессией сегмента ST более 1 мм, глубокими отрицательными зубцами T, нестабильностью гемодинамики.
Разработано немало методик оказания медицинской помощи людям, страдающим сердечными приступами. Поэтому при своевременном обращении к врачу и начале лечения практически любой пациент имеет шанс на компенсацию болезни и продолжительность жизни, лишь незначительно отличающуюся от здорового человека.