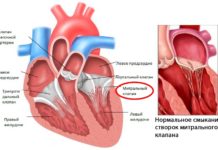
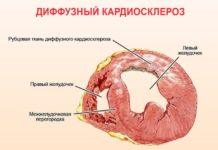
Если сердечная мышца не получает нужного количества кислорода и питания, поступающих по ветвям коронарных артерий, деятельность нашего главного органа нарушается. Сбои в работе становятся критическими, если наступает острая коронарная недостаточность сердца. Она способна вызвать молниеносный инфаркт – минуя обычные стадии ишемии и некроза клеток миокарда.
Что такое коронарная недостаточность?
Коронарная недостаточность – это один из главных видов патофизиологии сердца, из-за которой оно утрачивает возможность выполнения насосной функции. В основе болезни лежит полная остановка или блокировка тока крови в коронарных артериях (их называют еще венечными или просто коронарами), приводящая к гипоксии миокарда – центрального мышечного слоя сердца. С учетом клинических проявлений и способов лечения классификация предусматривает деление коронарной недостаточности на 3 вида.
- Острая (ОКН), код по мкб-10 – 124.9. Возникает из-за резкой остановки кровотока по ветви коронарной артерии (например, при отрыве тромба). Одна из ключевых причин инфаркта миокарда, может спровоцировать внезапную смерть больного.
- Хроническая. Появляется при прогрессирующем уменьшении просвета венечных сосудов, выражается в периодически возникающих сердечных приступах легкой и средней тяжести.
- Относительная. Развивается из-за увеличения размеров сердца (гипертрофии) при артериальной гипертензии, пороке развития аорты. Венечные сосуды отстают в росте и не обеспечивают кровоснабжение на нужном уровне.
Причины расстройства коронарного кровообращения
На вопрос, почему начинаются перебои в обеспечении тканей миокарда кровью и питательными веществами, специалисты обычно отвечают, что коронарная недостаточность возникает в результате первичных или вторичных нарушений.
- Первичные. Они происходят непосредственно в сосудах вследствие травм, воспалений, образования липопротеидных и кальцинированных бляшек, тромбов.
- Вторичные. Их провоцирует ускоренный обмен веществ в миокарде, обусловленный повреждением структуры коронаров. Аналогичные изменения происходят во всей сосудистой сети.
Проблемы с коронарными сосудами, влияющие на кровоток, условно делятся на врожденные и приобретенные. Врожденные пороки развития появляются у плода, когда он находится еще в утробе матери, и не поддаются внешнему воздействию. Бывает, что генетическая предрасположенность есть к общим заболеваниям, в итоге приводящим к поражению сосудов (очень часто это сахарный диабет, передающийся по наследству). Приобретенные патологии возникают из-за стрессов, работы на «вредном производстве», проживания в экологически неблагополучном регионе, употребления жирной пищи, недостатка или избытка физических нагрузок.
Пусковым механизмом недостаточности коронарного кровоснабжения становятся следующие причины:
- ИБС или ишемия, вызванная острой потребностью сердца в кислороде при занятиях спортом, во время стресса, в случае алкогольной зависимости;
- нарушение или полное прекращение работы электрической системы сердечной мышцы (асистолия);
- резкое падение АД и ухудшение коронарного кровообращения во время сна;
- малокровие;
- атеросклероз — образование отложений холестерина на сосудистых стенках;
- коронаросклероз – термин обозначает попадание оторвавшихся холестериновых бляшек непосредственно в коронары;
- мерцательная аритмия (фибрилляция желудочков);
- спазм коронарных сосудов – возможен из-за интоксикации вредными газами, вдыхания кокаина;
- поражение артерий – воспаления, стеноз, разрывы;
- повреждение сердечной мышцы – из-за ножевого ранения, появления послеинфарктных рубцов на миокарде;
- тромбофлебит – обычно он развивается в нижних конечностях, при этом кровяные сгустки, образовавшиеся в венах, способны заблокировать просвет коронарной артерии;
- порок сердца – зачастую он представляет собой врожденный дефект крупных сосудов;
- сахарный диабет – наличие сахара в крови способствует росту тромбов;
- ожирение – оно провоцирует сахарный диабет, увеличение уровня холестерина в крови, а также сгущает ее, стимулируя тромбообразование;
- анафилактический шок – при аллергической реакции клетки вырабатывают гистамин, замедляющий периферическое и центральное кровообращение.
Опасность внезапной смерти, группы риска
ОКН может привести к одному из двух опасных для жизни человека состояний: нестабильной стенокардии либо инфаркту миокарда. Проводя обследование, врач анализирует симптомы и определяет индивидуальный риск гибели пациента от острой коронарной недостаточности (перед смертью от начала приступа проходит около 6 часов). Вероятность летального исхода имеет свою градацию, которая наглядно представлена в таблице 1.
Таблица 1
|
Степень риска внезапной смерти |
Симптомы коронарной недостаточности (достаточно одного из них) |
|
Высокая |
|
|
Средняя |
|
|
Низкая |
|
Риск приобретения сердечной коронарной недостаточности увеличивают следующие факторы:
- наследственность;
- злоупотребление курением;
- лишний вес;
- повышенная концентрация холестерина в крови;
- сахарный диабет;
- артериальная гипертензия;
- анемия;
- тиреотоксикоз;
- гиподинамия из-за сидячей работы или малоподвижного образа жизни.
Важно: Наиболее распространена (75% случаев) внезапная смерть от острой коронарной недостаточности, причины которой – перенесенный инфаркт миокарда и образовавшиеся на нем рубцы. Летальный исход от ОКН весьма вероятен в течение следующих 6 месяцев.
Симптомы острой коронарной недостаточности
На фоне прекращения кровоснабжения миокарда происходит его кислородное голодание, отмечаются существенные нарушения обменных процессов. В результате начинается стенокардия, приступообразное диспноэ (одышка) или инфаркт миокарда. Внешние проявления острого синдрома коронарной недостаточности таковы:
- болевые ощущения в зоне сердца, зачастую отдающие в левую руку, область лопатки, верхнюю часть живота, шею;
- чувство, что не хватает воздуха;
- бледность кожи;
- сильная тревога, страх смерти.
ОКН появляется сразу или развивается в течение нескольких минут, отличить ее можно по форме стенокардии:
- нестабильная;
- впервые появившаяся;
- прогрессирующая – с большей продолжительностью, учащением приступов, утяжелением их проявлений;
- в раннем периоде послеинфарктной реабилитации.
Симптомы хронической формы
Известно, что коронарная недостаточность проявляется и в хронической форме – по сути, это такая разновидность ишемической болезни сердца. Она нарастает на фоне усиления атеросклероза в венечных сосудах и ухудшения поступления крови в сердце. По степени выраженности симптомов выделяют три стадии заболевания:
- 1-я (легкая или начальная) – проявляется в эпизодических приступах стенокардии, начинающихся на фоне физических и психоэмоциональных перегрузок,
атеросклеротические изменения в артериях не фиксируются;
- 2-я (выраженная или средняя) – боль за грудиной ощущается даже в том случае, если человек делает умеренные физические усилия; из-за атеросклеротического процесса отмечается сужение просвета на 1-2 ветвях коронарных артерий более чем на 50%;
- 3-я (тяжелая) – приступы стенокардии беспокоят больного в состоянии покоя, практически без нагрузок, фиксируется аритмия.
Хронический процесс со временем приобретает стойкий характер, поскольку бляшек становится все больше, размер протока постоянно уменьшается, поступление крови к миокарду снижается.
Диагностика
Чтобы установить точный диагноз, врач опрашивает пациента, прослушивает тоны сердца, назначает лабораторные и аппаратные исследования. Вот их примерный перечень:
- общий анализ крови;
- биохимический анализ крови для выявления ферментов, являющихся маркерами разрушения клеток миокарда, а также АЛТ и АСТ;
- контроль глюкозы в крови, С-реактивного протеина, липидный профиль, проверка на свертываемость крови;
- электрокардиограмма;
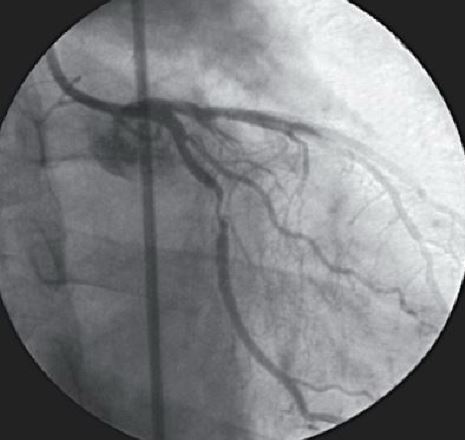
- коронография – проводится для получения изображения артериального просвета;
Коронарография при коронарной недостаточности - ЭхоКГ – позволяет определить нарушения в строении сердечных камер и клапанов, сбои в сокращениях стенок левого желудочка;
- магнитно-резонансная и компьютерная томография – назначаются в сложных ситуациях, чтобы оценить, насколько поврежден миокард;
- сцинтиграфия – выявляет зоны слабого кровотока.
Самым информативным методом является ЭКГ, проводимая разными способами – с нагрузочными пробами, через пищевод, в виде суточного мониторинга.
Методы лечения
Облегчить состояние больного и наладить кровообращение в коронарных сосудах помогают различные приемы – их выбирают в зависимости от формы и стадии болезни. Если резкое ухудшение наступило дома, на работе либо на улице, срочно вызывают медицинскую бригаду, а до ее приезда оказывают человеку неотложную помощь. После доставки в стационар и аппаратной диагностики выбирается направление лечения: интенсивная терапия либо хирургическая операция. При хроническом развитии процесса назначаются препараты для постоянного приема.
Неотложная помощь
Если возник острый коронарный синдром, признаки которого описаны выше, до прибытия врачей действуют быстро, в соответствии со следующим алгоритмом.
1. Больного укладывают на кровать, при сильной одышке или кашле усаживают на стул.
2. Устраняют все внешние причины стеснения грудной клетки. Лучше всего пациента полностью оголить до пояса, поскольку даже небольшой вес одежды может оказывать отрицательное воздействие при удушье.
3. Кладут больному под язык таблетку Нитроглицерина. Сублингвальный прием обеспечивает мгновенное всасывание препарата капиллярами. При попадании в кровь средство снимает спазм мышечных стенок артерий. Благодаря их расслаблению увеличивается просвет в сосудах, кровоснабжение сердца временно налаживается.
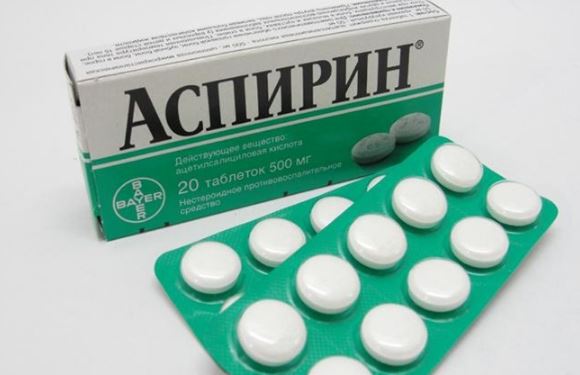
4. Дают Аспирин в дозировке 160-325 мг. Таблетку лучше растолочь и запить водой, но можно и разжевать. Ацетилсалициловая кислота разжижает кровь и препятствует усугублению тромбоза, развивающегося в коронарных сосудах.
5. Распахивают окна для поступления в помещение свежего воздуха. Если проявления коронарной недостаточности уже были ранее, неплохо иметь дома кислородный баллон. Во время приступа кислородом дышат через влажную марлю, чтобы не пересушить слизистые.
Важно: Если скорая помощь задерживается, до ее приезда допускается рассасывать по таблетке Нитроглицерина с интервалом 5-10 минут (не более 3 штук). На фоне их приема часто развивается синдром мозгового обкрадывания: кружится голова, темнеет в глазах, сужаются зрачки, появляются позывы к рвоте. Эти явления временные, но больному при их возникновении лучше лечь.
Медикаментозная терапия
Комплексное лечение хронической коронарной недостаточности проводится по нескольким направлениям.
1. Устранение факторов риска. С этой целью корректируют образ жизни в сфере питания и нагрузок, дают рекомендации для посещения санаториев нужного профиля, лечат основные заболевания – диабет, гипертонию, алкозависимость.
2. Специальное лечение. Оно включает антиангинальные средства для предупреждения и купирования стенокардии, а также препараты от нарушения сердечного ритма.
3. Дополнительная терапия. В нее входят антикоагулянты для разжижения крови, гиполипидемические препараты (снижающие уровень холестерина), средства от сердечной недостаточности.
Все медикаменты, назначаемые больным со слабым коронарным кровообращением, делятся на 5 групп.
- Для расширения сосудов – группа нитратов (Сустак, Нитросорбит, Нитромак Ретард, во время приступов — Нитроглицерин), Дипридамол (Курантил), Лидофлазин, Верапамил, Карбокромен (Интенсаин, Интенкордин).
- Для воздействия на адренергетическую иннервацию сердечной мышцы – Ниаламид (Ипразид), Анаприлин (Индерал, Обзидиан), Амиодарон, Нонахлазин (Оксифедрин).
- Антибрадикининовые препараты для устранения отеков и набухания сосудов при атеросклерозе – Ангинин (Пармидин, Продектин);
- Анаболики назначают в малых дозах для ускорения липидного обмена и уменьшения бляшек – Феноболин, Ретаболил, Метандростенолол, Неробол.
- Дополнительные средства (противогистаминные, антитиреоидные, седативные) – Гепарин, Метилурацил, Пиридинол-глиоксилат.
Медикаменты 4 и 5 групп играют в лечении вспомогательную роль, назначаются в индивидуальном порядке, их подбор зависит от предрасполагающих заболеваний.
Хирургические операции
Острая форма недостаточности коронарного кровообращения требует обязательной госпитализации в кардиологический центр, поскольку очень велика вероятность внезапной смерти. Лечение в острой фазе чаще всего предполагает хирургическое вмешательство с предварительной тромболитической терапией. По результатам обследования может быть проведен один из видов хирургической коррекции коронарных сосудов.
- Комбинация стентирования и ангиопластики. Через бедренную артерию вводят балонный катетер с металлической пружинкой (стентом) на конце и перемещают его в коронарную артерию. Там баллон надувается, раздвигает просвет сосуда и вдавливает в него стент, становящийся каркасом для стенки коронара.
- Шунтирование. Поддерживая нужный режим работы сердца с помощью аппарата искусственного кровообращения, формируют новые русла циркуляции крови (шунты) – в обход закупоренного или суженного просвета. Роль шунта обычно играет предварительно вырезанный участок вены голени. С одной стороны этот материал подшивают к аорте, а другой конец – к коронарной артерии.
Постановка шунта в сосуд - Ротационная аблация. Применяя специальный микробур с большой скоростью вращения, хирург разбивает отложения кальция на стенках сосудов. После освобождения протока обычно тоже устанавливают стенты.
- Коронарная атерэктомия. Кальцинированные бляшки срезают, вводя в сосуд катетер с ротационным ножом, а затем удаляют.
Обратите внимание: Вероятность аллергической реакции на металлический стент невелика, осложнений после операции практически не бывает.
Коррекция образа жизни
При первых симптомах заболевания следует исключить негативные внешние факторы, провоцирующие прогрессирование болезни. Чтобы комплексная терапия была успешной, медики рекомендуют скорректировать образ жизни следующим образом:
- обеспечить сбалансированное питание;
- отказаться от курения, минимизировать употребление алкоголя;
- постараться обходиться без стрессов;
- заниматься физкультурой;
- регулярно замерять артериальное давление;
- выдерживать оптимальный индекс массы тела.






 атеросклеротические изменения в артериях не фиксируются;
атеросклеротические изменения в артериях не фиксируются;